سل
| سل | |
|---|---|
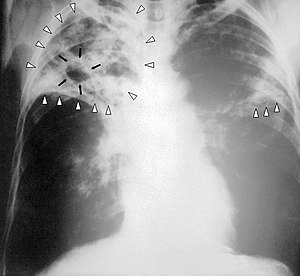 | |
| رادیوگرافی قفسه سیه شخص مبتلا به بیماری سل پیشرفته. عفونت در هر دو سمت ریه با پیکانهای سفید نمایش داده شده و تشکیل حفره سلی با پیکانهای مشکی مشخص شدهاست. | |
| تخصص | بیماری عفونی (تخصص پزشکی)، پزشکی ریه |
| فراوانی | 0.043—0.045% (سورینام), 0.00033—0.00053% (ایسلند), 0.077—0.079% (اکوادور), -0.99—1.01% (نروژ), -0.00088—0.00112% (فرانسه), 0.0029% (ایالات متحده آمریکا), 0.0028% |
| طبقهبندی و منابع بیرونی | |
| آیسیدی-۱۰ | A15–A19 |
| آیسیدی-۹-سیام | 010–018 |
| اُمیم | ۶۰۷۹۴۸ |
| دادگان بیماریها | 8515 |
| مدلاین پلاس | 000077 ۰۰۰۶۲۴ |
| ئیمدیسین | med/۲۳۲۴ emerg/618 radio/۴۱۱ |
| پیشنت پلاس | سل |
| سمپ | D014376 |
سِل (به انگلیسی: Tuberculosis یا TB)، یک بیماری عفونی شایع و در بسیاری از موارد مرگبار و کشنده است. این بیماری توسط گونههای مختلف مایکوباکتریا، بهطور معمول «مایکوباکتریوم توبرکلوزیس» ایجاد میشود.[۱] انتقال باکتری توسط قطرکهای تنفسی از فرد بیمار میباشد.[۲] سل بهطور معمول به ششها حمله میکند اما بر قسمتهای دیگر بدن نیز میتواند تأثیرگذار باشد. وقتی افرادی که عفونت سلی فعال دارند، سرفه، عطسه، یا بزاق خود را از طریق هوا منتقل میکنند و سل از طریق هوا پخش میشود.[۳] اغلب عفونتها بدون علامت و پنهان هستند اما معمولاً از هر ده عفونت نهفته یک عفونت در نهایت پیشرفت کرده و به بیماری فعال تبدیل میشود. اگر سل درمان نشود، بیش از ۵۰٪ از افرادی که به آن آلوده میشوند را به کام مرگ میکشاند.
علائم کلاسیک عفونت سل فعال عبارتند از سرفه مزمن با خلط آغشته به خون، تب، تعریق شبانه و کاهش وزن (سل قبلاً به دلیل کاهش وزن افراد به «زوال» مبتلا معروف بود) و عفونت اندامهای دیگر باعث طیف وسیعی از علائم میشود. تشخیص سل فعال به کمک رادیولوژی (معمولاً عکس از قفسه سینه با ایکس-ری) و همچنین آزمایشهای میکروسکوپی و کشت میکروبیولوژیک مایعات بدن متکی است. تشخیص سل نهفته متکی بر تست پوستی توبرکولین (TST) و آزمایش خون میباشد. درمان دشوار است و مستلزم آن است که آنتیبیوتیکهای متعددی در یک مدت زمان طولانی استفاده شوند. ارتباطات اجتماعی نیز غربالگری و در صورت لزوم مورد درمان قرار میگیرند. مقاومت در برابر آنتی بیوتیکها، یک مشکل روبهرشد در عفونتهای سل مقاوم در برابر داروهای چندگانه (MDR-TB) میباشد. برای جلوگیری از سل، مردم باید برای این بیماری غربالگری و با واکسن سل، واکسینه شوند.
کارشناسان معتقدند که یک سوم از جمعیت جهان مبتلا به «مایکوباکتریوم توبرکلوزیس» هستند[۴] و در هر ثانیه یک نفر به این تعداد افزوده میشود.[۴] در سال ۲۰۰۷، ۱۳٫۷ میلیون مورد مزمن در سطح جهان فعال بودند.[۵] در سال ۲۰۱۰، حدود ۸٫۸ میلیون مورد جدید به وجود آمده و ۱٫۵ میلیون مورد نیز به مرگ انجامید که عمدتاً در کشورهای در حال توسعه رخ داده است.[۶] تعداد مطلق موارد ابتلا به سل از سال ۲۰۰۶ رو به کاهش بودهاست و موارد جدید از سال ۲۰۰۲ کاهش یافتهاست.[۶] سل بهطور یکنواخت در سراسر جهان توزیع نشده است. تست توبرکولین حدود ۸۰٪ از جمعیت حاضر در بسیاری از کشورهای آسیایی و آفریقایی مثبت بوده است اما تنها تست ۵–۱۰٪ از جمعیت ایالات متحده مثبت بوده است.[۱] مردم کشورهای در حال توسعه به دلیل کمبود ایمنی، بیشتر در معرض خطر سل قرار دارند. بهطور معمول، این افراد به دلیل آلوده بودن به اچآیوی و ابتلا به ایدز گرفتار سل میشوند.[۷] بیش از ۹۰٪ موارد بیماری و مرگ ناشی از سل در کشورهای در حال توسعه رخ میدهد، کشورهایی که %۷۵ موارد بیماری در آنها به فعالترین گروه سنی به لحاظ اقتصادی یعنی ۱۵ تا ۵۴ سالگی تعلق دارد. در این کشورها یک فرد بزرگسال مبتلا به سل بهطور متوسط ۳ الی ۴ ماه قادر به کار کردن نبوده و لذا۲۰ تا ۳۰٪ درآمد سالانه خانواده وی از دست میرود. با مرگ چنین فردی بهطور متوسط ۱۵ سال درآمد خانواده بهطور یکجا از بین خواهد رفت. بیماری سل که بزرگترین علت مرگ ناشی از بیماریهای عفونی تکعاملی است حتی بیشتر از ایدز، مالاریا و سرخک، دارای مرتبه دهم در بار جهانی بیماریهاست و پیشبینی میشود تا سال ۲۰۲۰ همچنان جایگاه کنونی خود را حفظ کند یا تا رتبه هفتم بالا رود.[۸]
علائم و نشانهها
[ویرایش]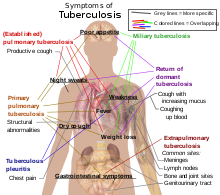
حدود ۵-۱۰٪ از افرادی که اچآیوی ندارند اما آلوده به سل هستند در طول عمر خود دچار بیماری فعال میشوند.[۱۰] در مقابل، ۳۰٪ از افرادی که آلوده به اچآیوی و سل هستند، دچار بیماری فعال میگردند.[۱۰] سل میتواند هر قسمتی از بدن را آلوده کند اما معمولاً در ریهها رخ میدهد شناختهشده به عنوان سل ریوی.[۱۱] سل خارج ریوی زمانی رخ میدهد که سل به خارج از ریهها نفوذ میکند. سل خارج ریوی همچنین میتواند همزمان با سل ریوی وجود داشته باشد.[۱۱] علائم و نشانههای عمومی عبارتند از تب، لرز، تعریق شبانه، از دست دادن اشتها، کاهش وزن و خستگی مفرط.[۱۱] همچنین پدیده انگشت چماقی قابل توجهی نیز میتواند رخ دهد.[۱۰]
ریوی
[ویرایش]اگر عفونت سل فعال شود، در حدود ۹۰٪ از مردم در ریهها بروز میکند.[۷][۱۲] علائم میتواند شامل درد قفسه سینه، سرفههای طولانی باشد که تولید خلط میکنند. در حدود ۲۵٪ از افراد هیچ علائمی ندارند یعنی آنها «بدون علامت» باقی میمانند.[۷] گاهی اوقات، افراد دچار خلط خونین وسرفههای خونین در مقادیر کم میشوند. در موارد نادر، عفونت میتواند به تضعیف شریان ریوی بینجامد که منجر به خونریزی شدیدی به نام آنوریسم راسموسن میشود. سل میتواند تبدیل به یک بیماری مزمن شده و باعث زخمهای گسترده در نرمه فوقانی ریهها شود. قسمت فوقانی ریهها بیشتر تحت تأثیر قرار میگریند.[۱۱] دلیل آن بهطور کامل روشن نیست.[۱] شاید قسمت فوقانی ریهها به دلیل جریان هوای بهتر[۱] یا خروجی ضعیف غدد لنفاوی بیشتر تحت تأثیر قرار میگیرند.[۱۱]
گاهی ضایعات قرمزرنگ روی پاها از علائم بیماری سل است. در دیگر علائم بیماری سل ممکن است بخش قرمز داخل پلک چشم، ملتهب شود و حتی ضایعات تاپلی شکل نیز در داخل پلک دیده شود. [۱۳]
خارج ریوی
[ویرایش]در ۱۵–۲۰٪ از موارد فعال، عفونت به خارج از اندامهای تنفسی گسترش مییابد که باعث بروز انواع دیگر سل میشود.[۱۴] به سلی که خارج از اندامهای تنفسی رخ میدهد، «سل خارج ریوی» گفته میشود.[۱۵] سل خارج ریوی بهطور معمول در افرادی که دچار نقص سیستم ایمنی هستند و کودکان رخ میدهد. سل خارج ریوی در بیش از ۵۰٪ از افرادی که اچآیوی دارند، دیده میشود.[۱۵] مکانهای عفونت قابل توجه خارج ریوی عبارتند از:
- شش شامه (در پلورزی (آماس شامه ریه) سلی)
- سیستم عصبی مرکزی (در مننژیت سلی)
- سیستم لنفاوی (در سل غدد لنفاوی گردن)
از میان مکانهای دیگر سل خارج ریوی به دستگاه ادراری تناسلی (در سل ادراری تناسلی)، استخوانها و مفاصل (در سل ستون فقرات) نیز میتوان اشاره کرد. هنگامی که این بیماری در استخوان هم گسترش مییابد، آن را به عنوان «سل استخوانی» نیز میشناسند[۱۶] که نوعی از استئومیلیت (کورک استخوانی) میباشد.[۱] یک نوع بالقوه جدیتر و شایع سل، سل «منتشر» نام دارد که معمولاً به عنوان سل ارزنی یا میلیاری و منتشر شناخته شده است.[۱۱] سل ارزنی در حدود ۱۰٪ از موارد سل خارج ریوی را تشکیل میدهد.[۱۷]
علل
[ویرایش]مایکوباکتری
[ویرایش]
علت اصلی سل «مایکوباکتریوم توبرکلوزیس»، یک باسیل بی حرکت هوازی کوچک است.[۱۱] بسیاری از ویژگیهای بالینی منحصربهفرد این پاتوژن، به دلیل محتوای چربی بالای آن ایجاد میشود.[۱۸] این باسیل هر ۱۶-۲۰ ساعت یک بار تقسیم میشود. سرعت آن در مقایسه با دیگر باکتریها که معمولاً در کمتر از یک ساعت تقسیم میشوند، آهسته است.[۱۹] غشای بیرونی میکوباکتریا از دولایه لیپیدی تشکیل شدهاست.[۲۰] اگر یک رنگ آمیزی گرم انجام شود، امبیتی یا رنگ بسیار کم «گرم مثبت» دارد یا اصلاً رنگی به خود نمیگیرد چرا که دیواره سلولی آن دارای محتوای چربی و اسید مایکولیک بالا میباشد.[۲۱] امبیتی میتواند در برابر مواد ضد عفونیکننده ضعیف مقاومت کند و در یک آندوسپور (درون هاگ) شرایط خشک هفتهها زنده بماند. در طبیعت، باکتری تنها میتواند در داخل سلول یک ارگانیسم میزبان رشد کند اما «مایکوباکتریوم توبرکلوزیس» میتواند در آزمایشگاه کشت شود.[۲۲]
با استفاده از رنگهای بافتی بر روی نمونههای خلط به دست آمده از سینه، دانشمندان میتوانند امبیتی را در زیر یک میکروسکوپ معمولی (نوری) تشخیص دهند. امبیتی رنگهای خاصی را حتی بعد از واکنش با محلول اسیدی حفظ میکند، بنابراین به عنوان باسیل اسید-فاست (مقاوم در برابر رنگ بری اسید)(AFB) طبقهبندی شده است.[۱][۲۱] دو تکنیک رنگآمیزی اسید فاست شایعتر هستند:
- رنگ آمیزی زیهل-نیلسن که ایافبیها را به رنگ قرمز روشن در میآورد که به وضوح در برابر یک پسزمینه آبی رنگ دیده میشوند[۲۳]
- و رنگ آمیزی اورامین-رودامین و پس از آن میکروسکوپ فلورسانس[۲۴]
مجموعه «مایکوباکتریوم توبرکلوزیس» (MTBC) شامل چهار میکوباکتری سلزای دیگر میشود:
- “مایکوباکتریوم بوویس”
- “مایکوباکتریوم آفریکانوم”
- “مایکوباکتریوم کانتی”
- “مایکوباکتریوم میکروتی”[۲۵]
«مایکوباکتریوم آفریکانوم» شایع نیست اما علت قابل توجه ایجاد سل در بخشهایی از آفریقا میباشد.[۲۶][۲۷] «مایکوباکتریوم بوویس» یک علت شایع سل بود اما با ظهور شیر پاستوریزه تا حد زیادی این میکوباکتریوم را به عنوان یک مشکل بهداشت عمومی در کشورهای توسعهیافته از بین برد.[۱][۲۸] «مایکوباکتریوم کانتی» نادر است و به نظر میرسد به شاخ آفریقا محدود باشد، اگر چه چند مورد در مهاجران آفریقایی دیده شده است.[۲۹][۳۰] «مایکوباکتریوم میکروتی» نیز نادر بوده و اغلب در افراد دارای نقص ایمنی دیده میشود اما این پاتوژن میتوانست شایعتر از آن باشد که ما فکر میکنیم.[۳۱]
دیگر میکوباکتریهای بیماریزای شناخته شده عبارتند از “مایکوباکتریوم لپره”، “کمپلکس مایکوباکتریوم آویوم” و “مایکوباکتریوم کانزاسی”. دو گونه آخر به عنوان «میکوباکتریهای غیر سلی» (NTM) طبقهبندی شدهاند. انتیام باعث ایجاد سل یا جذام نمیشود اما آنها منجر به بیماریهای ریوی میشوند که شبیه سل است.[۳۲]
عوامل خطرساز
[ویرایش]عوامل متعددی مردم را در ابتلا به عفونت سل مستعدتر مینمایند. مهمترین عامل خطرساز در سراسر جهان اچآیوی است؛ ۱۳٪ درصد از تمام موارد ابتلا به سل آلوده به ویروس اچآیوی هستند.[۶] این مشکل در کشورهای جنوب صحرای آفریقا که در آن نرخ اچآیوی بالاست، شایع است.[۳۳][۳۴]
سل به ازدحام بیش از حد و تغذیه نامناسب بسیار مرتبط است. این ارتباط باعث میشود که سل یکی از بیماریهای اصلی در اثر فقر باشد.[۷] این دسته از افراد در معرض خطر بالایی برای عفونت سل قرار دارند:
- افرادی که مواد مخدر ممنوع تزریق میکنند
- ساکنان و کارگران و کارمندان مکانهایی که در آن افراد آسیبپذیر تجمع میکنند به عنوان مثال زندانها و پناهگاههای مخصوص بیخانمانها
- افرادی که فقیر هستند و به مراقبتهای پزشکی مناسب دسترسی ندارند
- اقلیتهای قومی با خطر بالا
- بچهها در تماس نزدیک با افراد با خطر بالا و ارائهدهندگان مراقبتهای بهداشتی که در خدمت این افراد میباشد[۳۵]
بیماری ریوی مزمن، یکی دیگر از عوامل خطرساز قابل توجه است. بیماری سیلیکوز خطر را حدوداً ۳۰ برابر میکند.[۳۶] افرادی که سیگار میکشند نسبت به غیرسیگاریها تقریباً دو برابر در معرض خطر ابتلا به سل هستند.[۳۷]
بیماریهای دیگر نیز میتوانند خطر ابتلا به سل را افزایش دهند از جمله اعتیاد به الکل[۷] و دیابت قندی (خطر را سه برابر میکند).[۳۸] برخی داروها مانند کورتیکواستروئیدها و اینفیلیکسیماب (یک آنتی بادی مونوکلونال ضد αTNF)، به خصوص در کشورهای توسعه یافته از عوامل خطرساز بسیار مهم هستند.[۷] همچنین، یک استعداد ژنتیکی[۳۹] نیز وجود دارد اما دانشمندان مشخص نکردهاند که چقدر مهم است.[۷]
مکانیسم
[ویرایش]
انتقال
[ویرایش]هنگامی که افراد مبتلا به سل فعال آواز بخوانند یا سرفه، عطسه، صحبت و یا تف کنند، ذرات عفونی معلق در هوا (بیماری هوابرد) به قطر ۰٫۵ تا ۵ میکرومتر را پخش میکنند. تنها یک عطسه میتواند تا ۴۰٬۰۰۰ قطره را منتشر کند.[۴۰] هر ذره میتواند بیماری را منتقل کند زیرا دوز عفونی سل بسیار پایین است یعنی کسی که کمتر از ۱۰ باکتری را استنشاق کند میتواند آلوده شود.[۴۱]
مردمی که در تماسهای طولانی مدت، مکرر یا نزدیک به افراد مبتلا به سل هستند در معرض خطر آلوده شدن به عفونت با نرخ عفونت حدود ۲۲ درصد میباشند.[۴۲] یک فرد مبتلا به سل فعال اما درمان نشده میتواند ۱۰-۱۵ نفر یا بیشتر را در هر سال آلوده کند.[۴] بهطور معمول، تنها افراد دارای سل فعال این بیماری را انتقال میدهند. تصور نمیشود که افراد مبتلا به عفونت نهفته، مسری باشند.[۱] احتمال انتقال از فردی به فرد دیگر به عوامل متعددی بستگی دارد که این عوامل عبارتند از تعداد قطرات عفونی که حامل منتشر میکند، کارآمدی تهویه محیط زیست افراد، مدت زمان در معرض قرار گرفتن، میزان واگیردار بودن گونه «مایکوباکتریوم توبرکلوزیس» و سطح ایمنی در فرد غیرآلوده.[۴۳] برای جلوگیری از آبشار شیوع فرد به فرد، افراد مبتلا به سل فعال «آشکار» را جدا میکنند و آنها را تحت رژیمهای دارویی ضد سل قرار میدهند. پس از حدود دو هفته درمان مؤثر، بهطور کلی افراد مبتلا به عفونت فعال غیر مقاوم برای دیگران مسری نخواهند بود.[۴۲] اگر کسی آلوده شود، بهطور معمول سه تا چهار هفته طول میکشد تا شخص به تازگی آلودهشده به اندازه کافی برای انتقال بیماری به دیگران مسری شود.[۴۴]
بیماریزایی
[ویرایش]در حدود ۹۰٪ درصد از افرادی که مبتلا به «مایکوباکتریوم توبرکلوزیس» هستند، عفونت سل نهفته بدون علامت دارند که گاهی اوقات التیبیآی نیز نامیده میشود.[۴۵] این افراد در طول عمر خود تنها ۱۰٪ شانس پیشرفت عفونت نهفته به بیماری سل فعال آشکار را دارند.[۴۶] برای افراد مبتلا به اچآیوی، خطر اینکه آنها به سل فعال مبتلا شوند به نزدیک ۱۰٪ در سال میرسد.[۴۶] اگر درمان مؤثر داده نشود، میزان مرگ و میر در موارد سل فعال تا ۶۶٪ میباشد.[۴]
عفونت سل وقتی که میکوباکتریها به حبابچههای ریوی میرسد، شروع میشود یعنی جایی که آنها به اندوزومها از ماکروفاژهای آلوئولی حمله کرده و در داخل آن تکثیر میشوند.[۱][۴۷] محل اولیه عفونت در ریهها، معروف به «کانون گان» یا در قسمت فوقانی لوب تحتانی یا در قسمت تحتانی لوب فوقانی واقع شده است.[۱] سل ریهها میتواند از طریق عفونت از جریان خون نیز ایجاد شود که به عنوان کانون سیمون شناخته شده است. یک عفونت کانون سیمون بهطور معمول در بالای ریه دیده میشود.[۴۸] این انتقال خونی میتواند بیماری را به محلهای دورتر از جمله غدد لنفاوی محیطی، کلیهها، مغز و استخوانها نیز گسترش دهد.[۱][۴۹] سل بر تمام قسمتهای بدن تأثیر میگذارد، هر چند به دلایل نامعلوم به ندرت قلب، عضلات اسکلتی، لوزالمعده یا تیروئید را تحت تأثیر قرار میدهد.[۵۰]
سل به عنوان یکی از بیماریهای التهابی گرانولومــاتوز دستهبندی میشود. ماکروفاژها، لنفوسیتها تی، لنفوسیتها بی و فیبروبلاستها از جمله سلولهایی هستند که جمع میشوند تا گرانولومها را تشکیل دهند. لنفوسیتها، ماکروفاژهای آلوده را احاطه میکنند. گرانولوم از انتشار میکوباکتریها جلوگیری کرده و یک محیط محلی را برای تعامل سلولهای سیستم ایمنی بدن فراهم مینماید. باکتریها در داخل گرانولوم میتوانند ساکت بمانند که منجر به عفونت نهفته میشود. یکی دیگر از ویژگیهای گرانولومها توسعه مرگ سلولی غیرطبیعی (نکروز) در مرکز برآمدگیها است. برای چشم غیرمسلح، این نکروز بافتی نرم شبیه پنیر سفید دارد و نکروز پنیری نامیده میشوند.[۵۱]
باکتریهای سل میتوانند از یک منطقه آسیبدیده بافت وارد جریان خون می شوند. آنها میتوانند در سراسر بدن گسترش یافته و کانونهای متعدد عفونت را ایجاد کنند که مانند برآمدگیهای کوچک سفید در بافتها دیده میشوند.[۵۲] این نوع شدید از بیماری سل سل ارزنی نامیده میشود. این شکل از سل بیشتر در کودکان و افراد مبتلا به اچآیوی شایع است.[۵۳] افراد مبتلا به سل منتشر حتی با درمان هم میزان مرگ و میر بالایی دارند (حدود ۳۰٪).[۱۷][۵۴]
در بسیاری از مردم، عفونت ظهور و افول دارد. تخریب و نکروز بافت اغلب با بهبود و فیبروز متعادل میشود.[۵۱] بافت متأثر، با جای زخم و حفرههای پُرشده با مواد نکروز پنیری جایگزین میشود. در بیماری فعال، برخی از این حفرهها به راههای هوایی نایژهها پیوسته و این مواد میتوانند با سرفه کردن بیرون بریزند. این مواد حاوی باکتری زنده هستند و میتوانند عفونت را پخش کنند. درمان با آنتی بیوتیکهای مناسب، باکتریها را میکشد و امکان بهبودی را فراهم میکند. هنگامی که بیماری درمان شد، مناطق آسیبدیده توسط بافتهای همبند جای زخم، جایگزین میشوند.[۵۱]
تشخیص
[ویرایش]
سل فعال
[ویرایش]تشخیص سل فعال صرفاً بر اساس علائم و نشانهها دشوار است.[۵۵] همچنین تشخیص بیماری در افرادی که دچار دپرسیون ایمنی هستند نیز مشکل است.[۵۶] با این حال، افرادی که دارای علائم بیماری ریوی یا علائم مزاجی هستند که بیش از دو هفته ادامه مییابند ممکن است سل داشته باشند.[۵۶] یک عکس از قفسه سینه با پرتو ایکس و چند کشت خلط برای باسیلهای اسید فاست بهطور معمول بخشی از ارزیابی اولیه میباشند.[۵۶] آزمونهای اینترفرون گاما ترشحشده (IGRA) و آزمونهای پوستی توبرکولین در جوامع در حال توسعه مفید نیستند.[۵۷][۵۸] آیجیآرایها در افراد مبتلا به اچآیوی نیز محدودیتهای مشابهی دارند.[۵۸][۵۹]
یک تشخیص قطعی سل زمانی انجام میشود که «مایکوباکتریوم توبرکلوزیس» در یک نمونه بالینی شناسایی شود برای مثال خلط چرک یا یک بیوپسی از بافت. با این حال، با توجه به سرعت دو برابر شدن نزدیک به ۲۰ ساعت در مقایسه با ۲۰ دقیقه برای اشریشیا کلی، میتواند دو تا شش هفته برای نتیجه کشت خون یا خلط، طول بکشد.[۲][۶۰] از این رو، درمان اغلب قبل از تأیید کشتها آغاز میشود.[۶۱]
آزمونهای تقویت اسید نوکلئیک و آزمایش آدنوزین آمیناز میتوانند سل را به سرعت تشخیص دهند.[۵۵] با این حال، این آزمایشها بهطور مداوم توصیه نمیشوند چراکه آنها به ندرت چگونگی درمان یک فرد را تغییر میدهند.[۶۱] آزمایش خون برای تشخیص آنتیبادیها دقیق یا حساس نیست، بنابراین توصیه نمیشود.[۶۲]
سل نهفته
[ویرایش]
تست پوستی توبرکولین مانتو اغلب برای غربالگری افراد در معرض خطر بالای بیماری سل استفاده میشود.[۶۳] این تست میتواند در افراد مبتلا به سارکوئیدوز، لنفوم هاجکین و سوءتغذیه به صورت کاذب منفی باشد. مهمتر از همه، این تست میتواند در افرادی که سل فعال دارند به صورت کاذب منفی باشد.[۱] سنجش اینترفرون گامای آزاد (IGRA) در یک نمونه خون برای افرادی که تست مانتو مثبت دارند توصیه میشود.[۶۱] آیجیآرایها تحت تأثیر ایمنسازی یا اکثر میکوباکتریهای زیستمحیطی قرار نمیگیرند، بنابراین آنها نتایج مثبت کاذب کمتری ارائه میکنند.[۶۴] با این حال آنها تحت تأثیر «مایکوباکتریوم سوگای»، «مایکوباکتریوم مارینوم» و «مایکوباکتریوم کانزاسی» قرار میگیرند.[۶۵] آیجیآرایها زمانی که همراه با تست پوستی استفاده میشوند، میتوانند حساسیت بیشتری داشته باشند اما وقتی آیجیآرایها به تنهایی استفاده میشوند، میتوانند حساسیت کمتری نسبت به تست پوستی داشته باشند.[۶۶]
پیشگیری
[ویرایش]
تلاش برای جلوگیری و کنترل سل بر واکسیناسیون نوزادان، تشخیص و درمان مناسب موارد فعال متکی میباشد.[۷] سازمان جهانی بهداشت موفقیتهایی را در رژیمهای درمانی بهبودیافته به دست آورده است. کاهش اندکی در تعداد موارد دیده شده است.[۷]
واکسنها
[ویرایش]تا سال ۲۰۱۱، تنها واکسن سل موجود «Bacillus Calmette-Guérin یا ب.ث. ژ» میباشد. بیسیجی در برابر بیماریهای منتشرشده در دوران کودکی مؤثر است اما حفاظت متناقضی را در برابر ابتلا به سل ریوی ایجاد میکند.[۶۷] با این حال، این گستردهترین واکسن مورد استفاده در سراسر جهان است که بیش از ۹۰٪ از همه کودکان را واکسینه میکند.[۷] با این حال، ایمنی ایجادشده توسط آن بعد از حدود ده سال کاهش مییابد.[۷] سل در اکثر نقاط کانادا، بریتانیا و آمریکا شایع نیست، بنابراین بیسیجی فقط برای افرادی که در معرض خطر بالا قرار دارند، استفاده میشود.[۶۸][۶۹][۷۰] یکی از دلایل عدم استفاده از واکسن این است که باعث میشود تست پوستی توبرکولین مثبت کاذب شود که این آزمون را برای غربالگری این بیماری بیفایده مینماید.[۷۰] واکسنهای جدید در دست تهیه هستند.[۷]
بهداشت عمومی
[ویرایش]سازمان جهانی بهداشت در سال ۱۹۹۳، سل را «وضعیت اضطراری برای بهداشت جهانی» اعلام کرد.[۷] در سال ۲۰۰۶، مشارکت توقف سل، طرحی جهانی برای متوقف کردن سل مطرح کرد که بنا بود تا سال ۲۰۱۵، جان ۱۴ میلیون نفر را حفظ کند.[۷۱] تعدادی از اهداف تعیینشده به احتمال زیاد تا سال ۲۰۱۵ حاصل نشده که این امر بیشتر به دلیل افزایش سل مرتبط با اچآیوی و ظهور سل مقاوم در برابر چند دارو (MDR-TB) میباشد.[۷] سیستم طبقهبندی سل که جامعه بیماریهای صدری آمریکا آن را تهیه کرده است در برنامههای بهداشت عمومی استفاده میشود.[۷۲]
مدیریت
[ویرایش]درمان سل از آنتیبیوتیکها برای از بین بردن باکتریها استفاده میکند. درمان مؤثر سل مشکل است که به دلیل ساختار غیرمعمول و ترکیب شیمیایی دیواره سلولی میکوباکتریومی میباشد. دیواره سلولی داروها را بیرون نگه میدارد و باعث میشود که بسیاری از آنتیبیوتیکها بیاثر شوند.[۷۳] دو آنتیبیوتیکی که بیشترین استفاده را دارند ایزونیازید و ریفامپیسین هستند و درمان میتواند ماهها ادامه یابد.[۴۳] در درمان سل نهفته معمولاً تنها از یک آنتیبیوتیک استفاده میشود.[۷۴] بیماری سل فعال به منظور کاهش خطر ایجاد مقاومت در برابر آنتیبیوتیک در باکتری با ترکیبی از چند آنتیبیوتیک بهتر درمان میشود.[۷] افراد مبتلا به عفونت نهفته نیز درمان میشوند تا از ابتلای آنها به بیماری سل فعال در آینده جلوگیری شود.[۷۴] سازمان بهداشت جهانی درمان با مشاهده مستقیم را توصیه میکند. در این روش درمانی، ارائهدهنده مراقبتهای بهداشتی، مصرف دارو توسط فرد را مشاهده مینماید. هدف، کاهش تعداد افرادی است که آنتیبیوتیکها را بهطور مناسب مصرف نمیکنند.[۷۵] با این حال، شواهد برای حمایت از درمان با مشاهده مستقیم، ضعیف است.[۷۶] روشهایی که به مردم یادآوری میکند که درمان بسیار مهم است، مؤثر میباشند.[۷۷]
شروع جدید
[ویرایش]در سال ۲۰۱۰، درمانی توصیهشد برای سل ریوی تازه بروز کرده که ترکیبی از آنتیبیوتیکها به مدت شش ماه میباشد. برای دو ماه اول، ریفامپیسین، ایزونیازید، پیرازینامید و اتامبوتول تجویز شود. در چهار ماه بعد، تنها ریفامپیسین و ایزونیازید تجویز شود.[۷] در صورتی که مقاومت به ایزونیازید بالا باشد، میتوان به جای آن از اتامبوتول در چهار ماه پایانی استفاده کرد.[۷]
بیماری عودکننده
[ویرایش]اگر سل عود کند، قبل از شروع درمان برای تعیین آنتیبیوتیکهایی که به آن حساس است، آزمایش انجام دهید.[۷] اگر سل مقاوم به چند دارو (MDR-TB) تشخیص داده شود، درمان با حداقل چهار آنتیبیوتیک مؤثر برای ۱۸-۲۴ ماه توصیه میشود.[۷]
مقاومت به دارو
[ویرایش]مقاومت اولیه هنگامی رخ میدهد که فرد به یک گونه مقاوم سل مبتلا میشود. فرد مبتلا به سل کاملاً حساس (مستعد) ممکن است در طول درمان دچار مقاومت ثانویه (اکتسابی) شود. یک فرد در صورتی که از رژیم تجویزشده بهطور مناسب پیروی نکند (عدم تطابق) یا اگر از داروهایی با کیفیت پایین استفاده کند، ممکن است به دلیل درمان نامناسب دچار مقاومت ثانویه شود.[۷۸] سل مقاوم در برابر دارو، یک مسئله جدی در بهداشت عمومی بسیاری از کشورهای در حال توسعه است. درمان سل مقاوم در برابر دارو طولانیتر است و به داروهای گرانتر نیاز دارد. سل مقاوم در برابر چند دارو به عنوان مقاومت در برابر دو داروی مؤثر رده اول سل: ریفامپیسین و ایزونیازید، تعریف شده است. سل بسیار مقاوم در برابر دارو در برابر سه یا بیشتر از سه مورد از شش کلاس داروهای ردهی دوم، مقاوم است.[۷۹] سل کاملاً مقاوم در برابر دارو نسبت به تمام داروهایی که در حال حاضر استفاده میشود، مقاوم است. سل کاملاً مقاوم در برابر دارو برای اولین بار در سال ۲۰۰۳ در ایتالیا مشاهده شد اما از آن به بعد تا سال ۲۰۱۲ بهطور گسترده گزارش نشده است.[۸۰] موارد سل مقاوم در برابر دارو در سال ۲۰۱۳ حدود ۳٫۵٪ در موارد جدید و ۲۰٫۵٪در موارد قدیمی و قبلی بودهاست. پیشبینی میشد که حدود ۳۰۰/۰۰۰ مورد سل مقاوم در برابر دارو در سال ۲۰۱۳ وجود داشته باشد که ۱۳۶٬۰۰۰ نفر (در حدود ۴۵٪ موارد) شناسایی و گزارش شدند.[۸۱]
پیش شناخت
[ویرایش]پیشرفت عفونت سل به بیماری سل آشکار زمانی رخ میدهد که باسیل بر دفاعهای دستگاه ایمنی غلبه و شروع به تکثیر کند. در بیماری سل اولیه حدود ۱-۵٪ از موارد، این پیشرفت به سرعت پس از عفونت اولیه رخ میدهد.[۱] با این حال، در اکثر موارد، یک عفونت نهفته بدون هیچ نشانه آشکاری رخ میدهد.[۱] این باسیلهای خفته باعث ایجاد سل فعال در ۵-۱۰٪ از این موارد نهفته میشوند و اغلب این امر سالها پس از عفونت اتفاق میافتد.[۱۰]
خطر فعال شدن مجدد با سرکوب سیستم ایمنی افزایش مییابد، مانند آنچه که از آلودگی به اچآیوی ناشی میشود. در افراد مبتلا به «مایکوباکتریوم توبرکلوزیس» و اچآیوی، خطر فعالشدن مجدد به ۱۰٪ در سال افزایش مییابد.[۱] مطالعاتی که از طرحهای دیانای نژادهای «مایکوباکتریوم توبرکلوزیس» استفاده میکنند، نشان میدهند که عفونت مجدد باعث عود سل بیشتر از آنچه قبلاً تصور میشد، میشود.[۸۲] عفونت مجدد ممکن است موجب بیش از ۵۰٪ از موارد فعال شده مجدد در مناطقی که در آن سل شایع است، بشود.[۸۳] احتمال مرگ و میر ناشی از سل در حدود ۴٪ در سال ۲۰۰۸ بود، که کمتر از ۸٪ در سال ۱۹۹۵ است.
شیوع
[ویرایش]
حدود یک سوم از جمعیت جهان با «مایکوباکتریوم توبرکلوزیس» آلوده شده است. در هر ثانیه یک عفونت جدید در مقیاس جهانی رخ میدهد.[۴] با این حال، بسیاری از عفونتها به «مایکوباکتریوم توبرکلوزیس» منجر به بیماریهای سل نمیشود،[۸۵] و ۹۰-۹۵٪ از عفونتها بدون علامت باقی میمانند.[۴۵] در سال ۲۰۰۷، حدود ۱۳٫۷ میلیون مورد مزمن فعال وجود داشت.[۵] در سال ۲۰۱۰، ۸٫۸ میلیون مورد جدید سل و ۱٫۴۵ میلیون مرگ و میر شناسایی شد که بیشتر اینها در کشورهای در حال توسعه اتفاق میافتد.[۶] از این ۱٫۴۵ میلیون مرگ و میر در حدود ۰٫۳۵ میلیون نفر در افراد آلوده به اچآیوی رخ داد.[۸۶]
سل دومین علت شایع مرگ ناشی از بیماریهای عفونی پس از مرگ به علت اچآیوی/ایدز است.[۱۱] تعداد مطلق موارد ابتلا به سل (شیوع) از سال ۲۰۰۵ رو به کاهش بوده است. موارد جدید سل (بروز) از سال ۲۰۰۲، کاهش یافته است[۶] مخصوصا چین که پیشرفت چشمگیری داشته است. چین میزان مرگ و میر ناشی از سل خود را بین سالهای ۱۹۹۰ و ۲۰۱۰ حدود ۸۰٪ کاهش داده است.[۸۶] سل در کشورهای در حال توسعه شایعتر است. حدود ۸۰٪ از جمعیت بسیاری از کشورهای آسیایی و آفریقایی در آزمون توبرکولین، تست مثبت داشتهاند اما تنها ۵-۱۰٪ از جمعیت آمریکا آزمون مثبت داشتهاند.[۱] کارشناسان امیدوار بودند که سل را بهطور کامل کنترل کنند. با این حال، عوامل متعدد، کنترل کامل سل را بعید میکند. تهیه یک واکسن مؤثر دشوار بوده است. تشخیص بیماری گران است و زمان زیادی میبرد. درمان چندین ماه طول میکشد. افراد مبتلا به اچآیوی بیشتری گرفتار سل میشوند. سل مقاوم در برابر دارو در دهه ۱۹۸۰ مشاهده شد.[۷]

در سال ۲۰۰۷، کشور دارای بیشترین میزان شیوع تخمینی سل، سوازیلند با ۱٬۲۰۰ مورد در هر ۱۰۰٬۰۰۰ نفر بود. هند در کل بیشترین میزان شیوع را با ۲٫۰ میلیون مورد جدید داشت.[۵] در کشورهای توسعهیافته، سل کمتر شایع است و بهطور عمده در مناطق برونشهری یافت میشود. در سال ۲۰۱۰، نرخ سل در هر ۱۰۰٬۰۰۰ نفر در مناطق مختلف جهان بدین شرح بود:
- جهان: ۱۷۸
- آفریقا: ۳۳۲
- آمریکا: ۳۶
- شرق مدیترانه: ۱۷۳
- اروپا: ۶۳
- جنوب شرق آسیا: ۲۷۸
- غرب اقیانوس آرام: ۱۳۹[۸۶]
در کانادا و استرالیا، سل در میان مردم بومی به ویژه در مناطق دور افتاده، بسیار رایج است.[۸۸][۸۹] در آمریکا، مرگ و میر ناشی از سل سکنه بومی پنج برابر بیشتر است.[۹۰]
شیوع سل در سنین مختلف متفاوت است. در آفریقا، سل بهطور عمده افراد نوجوان بین ۱۲ و ۱۸ سال را تحت تأثیر قرار میدهد.[۹۱] با این حال، در کشورهایی که در آن نرخ بروز سل بهطور چشمگیری کاهش یافته است مانند آمریکا، سل عمدتاً بیماری افراد پیر و افراد دارای سیستم ایمنی در معرض خطر است.[۱][۹۲] میزان بروز سل در مردان بیشتر از زنان است. در سال ۲۰۱۳، حدود ۵۱۰٬۰۰۰ زن در نتیجه سل فوت کردند و حدود ۱۸۰٬۰۰۰ نفر از آنان همزمان آلودگی به اچآیوی داشتهاند. در سال ۲۰۰۷، ۱۳٫۷ میلیون مورد مزمن سل در سطح جهان فعال بودند. در سال ۲۰۱۰، حدود ۸٫۸ میلیون مورد جدید به وجود آمده است با حدود ۱٫۵ میلیون مرگ. در سال ۲۰۱۳، ۹ میلیون مورد مزمن در سطح جهان فعال بودند با ۱٫۵ میلیون مرگ که ۱٫۱ میلیون مورد بدون آلودگی به اچآیوی و ۳۶۰٬۰۰۰ مورد با آلودگی به اچآیوی بود. از تمام موارد موجود، ۵۶٪ موارد در جنوب شرق آسیا و غرب اقیانوس آرام بودهاند و ۳۶۰٬۰۰۰ نفر آلودگی همزمان سل و اچآیوی داشتهاند. بین سالهای ۲۰۰۰ تا ۲۰۱۳، ۳۷ میلیون تشخیص و درمان مؤثر سل انجام شده است. در سرتاسر جهان میزان بروز سل بین سالهای ۲۰۰۰ تا ۲۰۱۳ حدود ۱٫۵٪ در هر سال کاهش داشته است. در همین بازه زمانی میزان شیوع سل ۴۱٪ کاهش داشته است. بین سالهای ۱۹۹۰ تا ۲۰۱۳ میزان مرگ و میر سل حدود ۴۵٪ کاهش داشته است. میزان درمان موفقیتآمیز در سال ۲۰۱۳ حدود ۸۶٪ موارد کشفشده بود. هدف جهان تا سال ۲۰۳۵ کاهش ۹۵٪ مرگ و میرهای ناشی از سل و کاهش ۹۰٪ بروز موارد جدید است.[۸]
تاریخچه
[ویرایش]
سل از دوران باستان همراه انسان بوده است.[۷] قدیمیترین تشخیص بدون ابهام «مایکوباکتریوم توبرکلوزیس» شامل شواهد این بیماری در بقایای گاومیش کوهاندار آمریکایی است که به ۱۷٬۰۰۰ سال پیش باز میگردد.[۹۳] با این حال، مشخص نیست که آیا سل در گاومیش به وجود آمده و پس از آن به انسان منتقل شدهاست یا اینکه از یک جد مشترک انشعاب یافته است.[۹۴] دانشمندان زمانی اعتقاد داشتند که انسان کمپلکس مایکوباکتریوم توبرکلوزیس را از حیوانات هنگام اهلی کردن آنها گرفته است. با این حال، ژنهای مجموعه «مایکوباکتریوم توبرکلوزیس» (کمپلکس مایکوباکتریوم توبرکلوزیس) در انسان با کمپلکس مایکوباکتریوم توبرکلوزیس در حیوانات مقایسه شدهاند و ثابت شده است که این تئوری نادرست است. هر دو گونه باکتری سل یک جد مشترک دارند که میتوانسته است انسان را در اوایل انقلاب نوسنگی آلوده کرده باشد.[۹۵] باقیماندههای اسکلتی نشان میدهد که انسانهای ماقبل تاریخ (۴۰۰۰ سال قبل از میلاد مسیح) سل داشتهاند. پژوهشگران پوسیدگی مسلول را در ستون فقرات مومیایی مصری یافتهاند که به ۳۰۰۰–۲۴۰۰ سال قبل از میلاد بازمیگردد.[۹۶] «Phthisis»، یک کلمه یونانی به معنی «مصرف» است که اصطلاح قدیمی برای بیماری سل ریوی میباشد.[۹۷] در حدود ۴۶۰ سال قبل از میلاد، بقراط سل ریوی را به عنوان گستردهترین بیماری در آن زمان شناسایی کرد. افراد مبتلا به سل ریوی تب و سرفه خونین داشتند. سل ریوی تقریباً همیشه کشنده بود.[۹۸] مطالعات ژنتیکی نشان میدهد که سل از حدود سال ۱۰۰ میلادی در میان آمریکاییها وجود داشته است.[۹۹]
قبل از انقلاب صنعتی، فرهنگ عامه اغلب سل را با خون آشامها مرتبط میدانسته است. هنگامی که یکی از اعضای خانواده به دلیل سل فوت میکرد، دیگر اعضای آلوده، سلامت خود را به آرامی از دست میدادند. مردم بر این باور بودند که فرد اصلی مبتلا به سل، زندگی را از دیگر اعضای خانواده میربوده است.[۱۰۰]
نوع ریوی مرتبط با برآمدگیها به عنوان یک آسیبشناسی توسط دکتر ریچارد مورتون در سال ۱۶۸۹ تعیین شد.[۱۰۱][۱۰۲] با این حال، سل انواع مختلفی از علائم را داراست، از این رو، سل تا دهه ۱۸۲۰ به عنوان یک بیماری واحد شناسایی نشده بود. این بیماری در سال ۱۸۳۹ توسط جی.ال. شوئن، سل نامیده شد.[۱۰۳] طی سالهای ۱۸۳۸-۱۸۴۵، دکتر جان کروگان (John Croghan)، مالک غار ماموت، افراد مبتلا به سل را به داخل غار میبرد به این امید که این بیماری را با درجه حرارت ثابت و خلوص هوای غار درمان کند ولی آنها ظرف یک سال درگذشتند.[۱۰۴] هرمان برمر (Hermann Brehmer)، اولین آسایشگاه برای بیماران سل را در سال ۱۸۵۹ در سوکووووسکو، لهستان باز کرد.[۱۰۵]

باسیلی (میکوباکتریوم توبرکلوسیس) که باعث بیماری سل میشود، ، در ۲۴ مارس ۱۸۸۲ توسط رابرت کخ (Robert Koch) شناخته و توصیف شد. او موفق به دریافت جایزه نوبل در فیزیولوژی یا پزشکی در سال ۱۹۰۵ برای این کشف شد.[۱۰۶] کخ (Koch) معتقد نبود که بیماری سل گاومیشی (گاوی) و سل انسانی مشابه باشند. این باور درک اینکه که شیر آلوده هم یک منبع عفونت بود را به تعویق انداخت. پس از آن، خطر انتقال از این منبع با اختراع روند پاستوریزاسیون بهطور قابل توجهی کاهش یافت. کخ (Koch) در سال ۱۸۹۰، یک عصاره گلیسیرین از باسیل سل را به عنوان «درمان» سل اعلام کرد. او آن را «توبرکولین» نامید. اگرچه «توبرکولین» مؤثر نبود اما از آن به عنوان یک تست غربالگری برای وجود سل، پیش بالینی استفاده شد.[۱۰۷]
آلبرت کالمیت (Albert Calmette) و کامیل گوئرین (Camille Guérin) در سال ۱۹۰۶ اولین موفقیت را در ایمنسازی علیه سل به دست آوردند. آنها از گونه ضعیفشده سل گاوی استفاده کردند و آن واکسن را بیسیجی یا باسیل کلمنت و گوئرین نامیدند. واکسن بیسیجی برای اولین بار در سال ۱۹۲۱ در فرانسه بر روی انسانها مورد استفاده قرار گرفت.[۱۰۸] با این حال این واکسن بیسیجی پس از جنگ جهانی دوم تنها در آمریکا، بریتانیا و آلمان به صورت گسترده پذیرفته شد.[۱۰۹]
سل به عنوان گستردهترین بیماری همه گیر بین فقرای شهری، باعث بزرگترین نگرانی عمومی در قرن نوزدهم و اوایل قرن بیستم شد. در سال ۱۸۱۵، از هر چهار مورد مرگ در انگلستان، یک مورد به دلیل «سل» بود. در سال ۱۹۱۸، سل دلیل یکی از هر شش مورد مرگ در فرانسه بود. پس از اینکه دانشمندان دهه۱۸۸۰ فهمیدند که بیماری مسری است، سل در فهرست بیماریهای قابل اخطار رسمی بریتانیا قرار گرفت. کمپینهایی برای جلوگیری از تف کردن مردم در مکانهای عمومی شروع شد و فقرای آلوده به رفتن به آسایشگاههایی «تشویق» میشدند که شبیه زندان بود در حالیکه در آسایشگاهها برای طبقات متوسط و بالای جامعه، مراقبتهای پزشکی عالی و ثابتی ارائه میکردند.[۱۰۵] در آسایشگاهها ظاهراً مزایایی هچون هوای تازه و کار ارائه میکردند اما حتی تحت بهترین شرایط، ۵۰٪ از افرادی که وارد آنجا میشدند، ظرف پنج سال فوت میکردند (حوالی سال ۱۹۱۶)[۱۰۵]
نرخ سل در اروپا، در اوایل قرن هفدهم شروع به افزایش کرد. سل در اروپا در قرن هجدهم به اوج خود رسید، زمانی که عامل نزدیک به ۲۵٪ از تمام مرگ و میرها بود.[۱۱۰] مرگ و میر پس از آن در دهه ۱۹۵۰ نزدیک به ۹۰٪ کاهش یافت.[۱۱۱] بهبود سلامت عمومی بهطور قابل توجهی میزان سل را حتی قبل از استفاده از استرپتومایسین و آنتیبیوتیکهای دیگر کاهش داد. با این حال، این بیماری یک تهدید قابل توجه برای بهداشت عمومی باقی ماند. هنگامی که شورای تحقیقات پزشکی بریتانیا در سال ۱۹۱۳ تشکیل شد، تمرکز اولیه آن، تحقیقات بر سل بود.[۱۱۲]
در سال ۱۹۴۶، تولید آنتیبیوتیک استرپتومایسین، درمان مؤثر و درمان سل را به یک واقعیت تبدیل کرد. قبل از اینکه این دارو معرفی شود، تنها درمان به جز آسایشگاهها مداخله جراحی بود. روش پنوموتوراکس، ریه آلوده را کلاپس و بیحرکت میکرد تا به آن «استراحت» دهد و امکان درمان ضایعات سلی را فراهم نماید.[۱۱۳] پیدایشسل مقاوم به چند دارو، دوباره جراحی را به عنوان گزینهای از استانداردهای قابلقبول مراقبت در درمان عفونت سل معرفی کرد. مداخلات جراحی کنونی شامل حذف پاتولوژیک حفرههای قفسه سینه (تاول) در ریهها برای کاهش تعداد باکتریها و برای افزایش در معرض دارو قرار گرفتن باکتریهای باقیمانده در جریان خون میباشد. این مداخله بهطور همزمان بار باکتریایی را کاهش میدهد و باعث افزایش اثربخشی درمان آنتیبیوتیک سیستمیک میشود.[۱۱۴] اگرچه کارشناسان امیدوار بودند که سل را به طور کامل حذف کنند ولی پیدایش گونههای مقاوم در برابر دارو در دهه ۱۹۸۰ حذف سل را غیرمحتملتر کرد. تجدید حیات متعاقب سل موجب اعلام یک وضعیت اضطراری برای بهداشت جهانی توسط سازمان جهانی بهداشت در سال ۱۹۹۳ شد.[۱۱۵]
جامعه و فرهنگ
[ویرایش]سازمان جهانی بهداشت و بنیاد بیل و ملیندا گیتس در حال ارائه کمکهای مالی به تهیه یک آزمون تشخیصی سریع برای استفاده در کشورهای با درآمد پایین و متوسط هستند.[۱۱۶][۱۱۷] در سال ۲۰۱۱، بسیاری از مکانهای فقیر هنوز هم تنها به روش میکروسکوپی خلط دسترسی دارند.[۱۱۸]
در سال ۲۰۱۰، هند بالاترین تعداد کل موارد ابتلا به سل در سراسر جهان را داشت. یکی از دلایل، مدیریت ضعیف این بیماری توسط بخش مراقبتهای بهداشتی خصوصی بود. برنامههایی مانند برنامه کنترل سل ملی اصلاح شده به کاهش میزان سل در میان افرادی که مراقبتهای بهداشتی عمومی دریافت میکنند، کمک میکند.[۱۱۹][۱۲۰]
تحقیقات
[ویرایش]واکسن سل دارای محدودیتهایی است و تحقیق برای تهیه واکسن سل جدید در حال انجام است.[۱۲۱] چند کاندیدای احتمالی در حال حاضر در فاز ۱ و ۲ کارآزمایی بالینی هستند[۱۲۱] و همچنین دو رویکرد اصلی در حال تلاش برای بهبود اثربخشی واکسن موجود هستند:
- اضافه کردن یک واکسن زیرواحد به بیسیجی است. MVA85A نمونهای از یک واکسن زیرواحد است که در حال حاضر در آفریقای جنوبی در دست آزمایش میباشد. MVA85A مبتنی بر یک ویروس آبله گاوی با اصلاح ژنتیک میباشد.[۱۲۲] امید است که واکسنها نقش مهمی را در درمان بیماریهای نهفته و فعال داشته باشند.[۱۲۳]
- استراتژی دیگر در تلاش برای ایجاد واکسنهای جدید و بهتر است.[۱۲۱] برای تشویق به کشف بیشتر، محققان و سیاست گذاران، مدلهای جدید اقتصادی توسعه واکسن را ترویج میدهند از جمله جوایز، مشوقهای مالیاتی و تعهدات بازار پیشرفته.[۱۲۴][۱۲۵] گروههای متعددی در تحقیقات شرکت دارند مانند مشارکت توقف سل،[۱۲۶] ابتکار واکسن سل در آفریقای جنوبی و بنیاد جهانی واکسن سل Aeras.[۱۲۷] بنیاد جهانی واکسن سل Aeras، هدیهای به مبلغ بیش از ۲۸۰ میلیون دلار را از بنیاد بیل و ملیندا گیتس به منظور توسعه و تجویز یک واکسن بهبودیافته علیه سل برای استفاده در کشورهای دارای سرایت بالای سل، دریافت کرد.[۱۲۸][۱۲۹]
در سایر حیوانات
[ویرایش]میکوباکتریها بسیاری از حیوانات مختلف را آلوده میکنند از جمله پرندگان،[۱۳۰] جوندگان[۱۳۱] و خزندگان.[۱۳۲] زیرگونه «مایکوباکتریوم توبرکلوزیس» بهندرت در حیوانات وحشی دیده میشود.[۱۳۳] تلاش برای ریشهکنی سل گاوی ناشی از «میکوباکتریوم بوویس» از گلههای گاو و گوزن در نیوزیلند نسبتاً موفق بودهاست[۱۳۴] ولی این تلاشها در بریتانیا با موفقیت کمتری همراه بودهاست.[۱۳۵][۱۳۶]
منابع
[ویرایش]- ↑ ۱٫۰۰ ۱٫۰۱ ۱٫۰۲ ۱٫۰۳ ۱٫۰۴ ۱٫۰۵ ۱٫۰۶ ۱٫۰۷ ۱٫۰۸ ۱٫۰۹ ۱٫۱۰ ۱٫۱۱ ۱٫۱۲ ۱٫۱۳ ۱٫۱۴ ۱٫۱۵ ۱٫۱۶ Kumar V, Abbas AK, Fausto N, Mitchell RN (2007). Robbins Basic Pathology (8th ed.). Saunders Elsevier. pp. 516–522. ISBN 978-1-4160-2973-1.
{{cite book}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ ۲٫۰ ۲٫۱ Lee W Riley, MD. «UpToDate, Tuberculosis: Natural history, microbiology, and pathogenesis». www.uptodate.com. دریافتشده در ۲۰۲۰-۰۷-۲۵.
- ↑ Konstantinos A (2010). "Testing for tuberculosis". Australian Prescriber. 33 (1): 12–18. Archived from the original on 4 August 2010. Retrieved 16 October 2013.
- ↑ ۴٫۰ ۴٫۱ ۴٫۲ ۴٫۳ ۴٫۴ "Tuberculosis Fact sheet N°104". World Health Organization. November 2010. Retrieved 26 July 2011.
- ↑ ۵٫۰ ۵٫۱ ۵٫۲ World Health Organization (2009). "Epidemiology" (PDF). Global tuberculosis control: epidemiology, strategy, financing. pp. 6–33. ISBN 978-92-4-156380-2. Retrieved 12 November 2009.[پیوند مرده]
- ↑ ۶٫۰ ۶٫۱ ۶٫۲ ۶٫۳ ۶٫۴ World Health Organization (2011). "The sixteenth global report on tuberculosis" (PDF).
- ↑ ۷٫۰۰ ۷٫۰۱ ۷٫۰۲ ۷٫۰۳ ۷٫۰۴ ۷٫۰۵ ۷٫۰۶ ۷٫۰۷ ۷٫۰۸ ۷٫۰۹ ۷٫۱۰ ۷٫۱۱ ۷٫۱۲ ۷٫۱۳ ۷٫۱۴ ۷٫۱۵ ۷٫۱۶ ۷٫۱۷ ۷٫۱۸ ۷٫۱۹ ۷٫۲۰ Lawn, SD (2 July 2011). "Tuberculosis". Lancet. 378 (9785): 57–72. doi:10.1016/S0140-6736(10)62173-3. PMID 21420161.
{{cite journal}}: Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ ۸٫۰ ۸٫۱ Global tuberculosis report 2014
- ↑ Schiffman G (15 January 2009). "Tuberculosis Symptoms". eMedicineHealth.
- ↑ ۱۰٫۰ ۱۰٫۱ ۱۰٫۲ ۱۰٫۳ al.], edited by Peter G. Gibson ; section editors, Michael Abramson ... [et (2005). Evidence-based respiratory medicine (1. publ. ed.). Oxford: Blackwell. p. 321. ISBN 978-0-7279-1605-1.
{{cite book}}:|first=has generic name (help) - ↑ ۱۱٫۰ ۱۱٫۱ ۱۱٫۲ ۱۱٫۳ ۱۱٫۴ ۱۱٫۵ ۱۱٫۶ ۱۱٫۷ Dolin, [edited by] Gerald L. Mandell, John E. Bennett, Raphael (2010). Mandell, Douglas, and Bennett's principles and practice of infectious diseases (7th ed.). Philadelphia, PA: Churchill Livingstone/Elsevier. pp. Chapter 250. ISBN 978-0-443-06839-3.
{{cite book}}:|first=has generic name (help) - ↑ Behera, D. (2010). Textbook of pulmonary medicine (2nd ed. ed.). New Delhi: Jaypee Brothers Medical Pub. p. 457. ISBN 978-81-8448-749-7. Archived from the original on 18 July 2013. Retrieved 16 October 2013.
{{cite book}}:|edition=has extra text (help) - ↑ دکتر مطهره نصیری. «مهمترین علائم بیماری سل + درمان». مجله سلامتی نبض.
- ↑ Jindal, editor-in-chief SK. Textbook of pulmonary and critical care medicine. New Delhi: Jaypee Brothers Medical Publishers. p. 549. ISBN 978-93-5025-073-0.
{{cite book}}:|first=has generic name (help) - ↑ ۱۵٫۰ ۱۵٫۱ Golden MP, Vikram HR (2005). "Extrapulmonary tuberculosis: an overview". American family physician. 72 (9): 1761–8. PMID 16300038.
- ↑ Kabra, [edited by] Vimlesh Seth, S.K. (2006). Essentials of tuberculosis in children (3rd ed. ed.). New Delhi: Jaypee Bros. Medical Publishers. p. 249. ISBN 978-81-8061-709-6. Archived from the original on 10 November 2014. Retrieved 16 October 2013.
{{cite book}}:|edition=has extra text (help);|first=has generic name (help) - ↑ ۱۷٫۰ ۱۷٫۱ Ghosh, editors-in-chief, Thomas M. Habermann, Amit K. (2008). Mayo Clinic internal medicine: concise textbook. Rochester, MN: Mayo Clinic Scientific Press. p. 789. ISBN 978-1-4200-6749-1.
{{cite book}}:|first=has generic name (help) - ↑ Southwick F (10 December 2007). "Chapter 4: Pulmonary Infections". Infectious Diseases: A Clinical Short Course, 2nd ed. McGraw-Hill Medical Publishing Division. p. 104. ISBN 0-07-147722-5. Archived from the original on 13 July 2012. Retrieved 16 October 2013.
{{cite book}}: More than one of|pages=و|page=specified (help) - ↑ Jindal, editor-in-chief SK. Textbook of pulmonary and critical care medicine. New Delhi: Jaypee Brothers Medical Publishers. p. 525. ISBN 978-93-5025-073-0.
{{cite book}}:|first=has generic name (help) - ↑ Niederweis M, Danilchanka O, Huff J, Hoffmann C, Engelhardt H (2010). "Mycobacterial outer membranes: in search of proteins". Trends in Microbiology. 18 (3): 109–16. doi:10.1016/j.tim.2009.12.005. PMC 2931330. PMID 20060722.
{{cite journal}}: Unknown parameter|month=ignored (help)نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ ۲۱٫۰ ۲۱٫۱ Madison B (2001). "Application of stains in clinical microbiology". Biotech Histochem. 76 (3): 119–25. doi:10.1080/714028138. PMID 11475314.
- ↑ Parish T, Stoker N (1999). "Mycobacteria: bugs and bugbears (two steps forward and one step back)". Molecular Biotechnology. 13 (3): 191–200. doi:10.1385/MB:13:3:191. PMID 10934532.
- ↑ Medical Laboratory Science: Theory and Practice. New Delhi: Tata McGraw-Hill. 2000. p. 473. ISBN 0-07-463223-X.
- ↑ Piot, editors, Richard D. Semba, Martin W. Bloem; foreword by Peter (2008). Nutrition and health in developing countries (2nd ed. ed.). Totowa, NJ: Humana Press. p. 291. ISBN 978-1-934115-24-4.
{{cite book}}:|edition=has extra text (help);|first=has generic name (help) - ↑ van Soolingen D; et al. (1997). "A novel pathogenic taxon of the Mycobacterium tuberculosis complex, Canetti: characterization of an exceptional isolate from Africa". International Journal of Systematic Bacteriology. 47 (4): 1236–45. doi:10.1099/00207713-47-4-1236. PMID 9336935.
{{cite journal}}: Unknown parameter|author-separator=ignored (help) - ↑ Niemann S; et al. (2002). "Mycobacterium africanum Subtype II Is Associated with Two Distinct Genotypes and Is a Major Cause of Human Tuberculosis in Kampala, Uganda". J. Clin. Microbiol. 40 (9): 3398–405. doi:10.1128/JCM.40.9.3398-3405.2002. PMC 130701. PMID 12202584.
{{cite journal}}: Unknown parameter|author-separator=ignored (help) - ↑ Niobe-Eyangoh SN; et al. (2003). "Genetic Biodiversity of Mycobacterium tuberculosis Complex Strains from Patients with Pulmonary Tuberculosis in Cameroon". J. Clin. Microbiol. 41 (6): 2547–53. doi:10.1128/JCM.41.6.2547-2553.2003. PMC 156567. PMID 12791879.
{{cite journal}}: Unknown parameter|author-separator=ignored (help) - ↑ Thoen C, Lobue P, de Kantor I (2006). "The importance ofMycobacterium bovis as a zoonosis". Vet. Microbiol. 112 (2–4): 339–45. doi:10.1016/j.vetmic.2005.11.047. PMID 16387455.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Acton, Q. Ashton (2011). Mycobacterium Infections: New Insights for the Healthcare Professional. ScholarlyEditions. p. 1968. ISBN 978-1-4649-0122-5.
- ↑ Pfyffer, GE (1998 Oct-Dec). "Mycobacterium canettii, the smooth variant of M. tuberculosis, isolated from a Swiss patient exposed in Africa". Emerging infectious diseases. 4 (4): 631–4. PMID 9866740.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Panteix, G (2010 Aug). "Pulmonary tuberculosis due to Mycobacterium microti: a study of six recent cases in France". Journal of medical microbiology. 59 (Pt 8): 984–9. PMID 20488936.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ American Thoracic Society (1997). "Diagnosis and treatment of disease caused by nontuberculous mycobacteria. This official statement of the American Thoracic Society was approved by the Board of Directors, March 1997. Medical Section of the American Lung Association". Am J Respir Crit Care Med. 156 (2 Pt 2): S1–25. PMID 9279284.
- ↑ World Health Organization. "Global tuberculosis control–surveillance, planning, financing WHO Report 2006". Retrieved 13 October 2006.
- ↑ Chaisson, RE (13 March 2008). "Tuberculosis in Africa--combating an HIV-driven crisis". The New England Journal of Medicine. 358 (11): 1089–92. doi:10.1056/NEJMp0800809. PMID 18337598.
{{cite journal}}: Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Griffith D, Kerr C (1996). "Tuberculosis: disease of the past, disease of the present". J Perianesth Nurs. 11 (4): 240–5. doi:10.1016/S1089-9472(96)80023-2. PMID 8964016.
- ↑ ATS/CDC Statement Committee on Latent Tuberculosis Infection (200). "Targeted tuberculin testing and treatment of latent tuberculosis infection. American Thoracic Society". MMWR Recomm Rep. 49 (RR–6): 1–51. PMID 10881762.
{{cite journal}}:|author1=has generic name (help); Unknown parameter|month=ignored (help) - ↑ van Zyl Smit, RN (2010 Jan). "Global lung health: the colliding epidemics of tuberculosis, tobacco smoking, HIV and COPD". The European respiratory journal: official journal of the European Society for Clinical Respiratory Physiology. 35 (1): 27–33. PMID 20044459.
These analyses indicate that smokers are almost twice as likely to be infected with TB and to progress to active disease (RR of ∼1.5 for latent TB infection (LTBI) and RR of ∼2.0 for TB disease). Smokers are also twice as likely to die from TB (RR of ∼2.0 for TB mortality), but data are difficult to interpret because of heterogeneity in the results across studies.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Restrepo, BI (15 August 2007). "Convergence of the tuberculosis and diabetes epidemics: renewal of old acquaintances". Clinical infectious diseases: an official publication of the Infectious Diseases Society of America. 45 (4): 436–8. doi:10.1086/519939. PMC 2900315. PMID 17638190.
- ↑ Möller, M (2010 Mar). "Current findings, challenges and novel approaches in human genetic susceptibility to tuberculosis". Tuberculosis (Edinburgh, Scotland). 90 (2): 71–83. doi:10.1016/j.tube.2010.02.002. PMID 20206579.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Cole E, Cook C (1998). "Characterization of infectious aerosols in health care facilities: an aid to effective engineering controls and preventive strategies". Am J Infect Control. 26 (4): 453–64. doi:10.1016/S0196-6553(98)70046-X. PMID 9721404.
- ↑ Nicas M, Nazaroff WW, Hubbard A (2005). "Toward understanding the risk of secondary airborne infection: emission of respirable pathogens". J Occup Environ Hyg. 2 (3): 143–54. doi:10.1080/15459620590918466. PMID 15764538.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ ۴۲٫۰ ۴۲٫۱ Ahmed N, Hasnain S (2011). "Molecular epidemiology of tuberculosis in India: Moving forward with a systems biology approach". Tuberculosis. 91 (5): 407–3. doi:10.1016/j.tube.2011.03.006. PMID 21514230.
- ↑ ۴۳٫۰ ۴۳٫۱ "Core Curriculum on Tuberculosis: What the Clinician Should Know" (PDF) (5th ed.). Centers for Disease Control and Prevention (CDC), Division of Tuberculosis Elimination. 2011.
{{cite web}}: Unknown parameter|pg=ignored (help) - ↑ "Causes of Tuberculosis". Mayo Clinic. 21 December 2006. Retrieved 19 October 2007.
- ↑ ۴۵٫۰ ۴۵٫۱ Skolnik, Richard (2011). Global health 101 (2nd ed. ed.). Burlington, MA: Jones & Bartlett Learning. p. 253. ISBN 978-0-7637-9751-5.
{{cite book}}:|edition=has extra text (help) - ↑ ۴۶٫۰ ۴۶٫۱ editors, Arch G. Mainous III, Claire Pomeroy, (2009). Management of antimicrobials in infectious diseases: impact of antibiotic resistance (2nd rev. ed. ed.). Totowa, N.J.: Humana. p. 74. ISBN 978-1-60327-238-4.
{{cite book}}:|edition=has extra text (help);|last=has generic name (help)نگهداری CS1: نقطهگذاری اضافه (link) - ↑ Houben E, Nguyen L, Pieters J (2006). "Interaction of pathogenic mycobacteria with the host immune system". Curr Opin Microbiol. 9 (1): 76–85. doi:10.1016/j.mib.2005.12.014. PMID 16406837.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Khan (2011). Essence Of Paediatrics. Elsevier India. p. 401. ISBN 978-81-312-2804-3.
- ↑ Herrmann J, Lagrange P (2005). "Dendritic cells and Mycobacterium tuberculosis: which is the Trojan horse?". Pathol Biol (Paris). 53 (1): 35–40. doi:10.1016/j.patbio.2004.01.004. PMID 15620608.
- ↑ Agarwal R, Malhotra P, Awasthi A, Kakkar N, Gupta D (2005). "Tuberculous dilated cardiomyopathy: an under-recognized entity?". BMC Infect Dis. 5 (1): 29. doi:10.1186/1471-2334-5-29. PMC 1090580. PMID 15857515.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ ۵۱٫۰ ۵۱٫۱ ۵۱٫۲ Grosset J (2003). "Mycobacterium tuberculosis in the Extracellular Compartment: an Underestimated Adversary". Antimicrob Agents Chemother. 47 (3): 833–6. doi:10.1128/AAC.47.3.833-836.2003. PMC 149338. PMID 12604509.
- ↑ Crowley, Leonard V. (2010). An introduction to human disease: pathology and pathophysiology correlations (8th ed. ed.). Sudbury, Mass.: Jones and Bartlett. p. 374. ISBN 978-0-7637-6591-0.
{{cite book}}:|edition=has extra text (help) - ↑ Anthony, Harries (2005). TB/HIV a Clinical Manual (2nd ed.). Geneva: World Health Organization. p. 75. ISBN 978-92-4-154634-8.
- ↑ Jacob, JT (2009 Jan). "Acute forms of tuberculosis in adults". The American journal of medicine. 122 (1): 12–7. PMID 19114163.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ ۵۵٫۰ ۵۵٫۱ Bento, J (2011 Jan-Feb). "[Diagnostic tools in tuberculosis]". Acta medica portuguesa. 24 (1): 145–54. PMID 21672452.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ ۵۶٫۰ ۵۶٫۱ ۵۶٫۲ Escalante, P (2009 Jun 2). "In the clinic. Tuberculosis". Annals of internal medicine. 150 (11): ITC61-614, quiz ITV616. PMID 19487708.
{{cite journal}}: Check date values in:|date=(help) - ↑ Metcalfe, JZ (2011 Nov 15). "Interferon-γ release assays for active pulmonary tuberculosis diagnosis in adults in low- and middle-income countries: systematic review and meta-analysis". The Journal of infectious diseases. 204 Suppl 4: S1120-9. PMID 21996694.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ ۵۸٫۰ ۵۸٫۱ Sester, M (2011 Jan). "Interferon-γ release assays for the diagnosis of active tuberculosis: a systematic review and meta-analysis". The European respiratory journal: official journal of the European Society for Clinical Respiratory Physiology. 37 (1): 100–11. PMID 20847080.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Chen, J (2011). "Interferon-gamma release assays for the diagnosis of active tuberculosis in HIV-infected patients: a systematic review and meta-analysis". PloS one. 6 (11): e26827. PMID 22069472.
{{cite journal}}: Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Diseases, Special Programme for Research & Training in Tropical (2006). Diagnostics for tuberculosis: global demand and market potential. Geneva: World Health Organization on behalf of the Special Programme for Research and Training in Tropical Diseases. p. 36. ISBN 978-92-4-156330-7.
- ↑ ۶۱٫۰ ۶۱٫۱ ۶۱٫۲ National Institute for Health and Clinical Excellence. Clinical guideline 117: Tuberculosis. London, 2011.
- ↑ Steingart, KR (2011 Aug). "Commercial serological tests for the diagnosis of active pulmonary and extrapulmonary tuberculosis: an updated systematic review and meta-analysis". PLoS medicine. 8 (8): e1001062. doi:10.1371/journal.pmed.1001062. PMC 3153457. PMID 21857806.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Rothel J, Andersen P (2005). "Diagnosis of latent Mycobacterium tuberculosis infection: is the demise of the Mantoux test imminent?". Expert Rev Anti Infect Ther. 3 (6): 981–93. doi:10.1586/14787210.3.6.981. PMID 16307510.
- ↑ Pai M, Zwerling A, Menzies D (2008). "Systematic Review: T-Cell–based Assays for the Diagnosis of Latent Tuberculosis Infection: An Update". Ann. Intern. Med. 149 (3): 1–9. PMC 2951987. PMID 18593687.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Jindal, editor-in-chief SK. Textbook of pulmonary and critical care medicine. New Delhi: Jaypee Brothers Medical Publishers. p. 544. ISBN 978-93-5025-073-0.
{{cite book}}:|first=has generic name (help) - ↑ Amicosante, M (2010 Apr). "Rational use of immunodiagnostic tools for tuberculosis infection: guidelines and cost effectiveness studies". The new microbiologica. 33 (2): 93–107. PMID 20518271.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ McShane, H (12 October 2011). "Tuberculosis vaccines: beyond bacille Calmette–Guérin". Philosophical transactions of the Royal Society of London. Series B, Biological sciences. 366 (1579): 2782–9. doi:10.1098/rstb.2011.0097. PMC 3146779. PMID 21893541.
- ↑ "Vaccine and Immunizations: TB Vaccine (BCG)". Centers for Disease Control and Prevention. 2011. Archived from the original on 17 November 2011. Retrieved 26 July 2011.
- ↑ "BCG Vaccine Usage in Canada -Current and Historical". Public Health Agency of Canada. 2010. Archived from the original on 30 March 2012. Retrieved 30 December 2011.
{{cite web}}: Unknown parameter|month=ignored (help) - ↑ ۷۰٫۰ ۷۰٫۱ Teo, SS (2006 Jun). "Does BCG have a role in tuberculosis control and prevention in the United Kingdom?". Archives of Disease in Childhood. 91 (6): 529–31. doi:10.1136/adc.2005.085043. PMC 2082765. PMID 16714729.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ "The Global Plan to Stop TB". World Health Organization. 2011. Retrieved 13 June 2011.
- ↑ Warrell, ed. by D. J. Weatherall ... [4. + 5. ed.] ed. by David A. (2005). Sections 1 - 10 (4. ed. , paperback. ed.). Oxford [u.a.]: Oxford Univ. Press. p. 560. ISBN 978-0-19-857014-1.
{{cite book}}:|first=has generic name (help) - ↑ Brennan PJ, Nikaido H (1995). "The envelope of mycobacteria". Annu. Rev. Biochem. 64: 29–63. doi:10.1146/annurev.bi.64.070195.000333. PMID 7574484.
- ↑ ۷۴٫۰ ۷۴٫۱ Menzies, D (2011 Mar). "Recent developments in treatment of latent tuberculosis infection". The Indian journal of medical research. 133: 257–66. PMID 21441678.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Arch G. , III Mainous (2010). Management of Antimicrobials in Infectious Diseases: Impact of Antibiotic Resistance. Humana Pr. p. 69. ISBN 1-60327-238-0.
- ↑ Volmink J, Garner P (2007). "Directly observed therapy for treating tuberculosis". Cochrane Database Syst Rev (4): CD003343. doi:10.1002/14651858.CD003343.pub3. PMID 17943789.
- ↑ Liu, Q (2008 Oct 8). "Reminder systems and late patient tracers in the diagnosis and management of tuberculosis". Cochrane database of systematic reviews (Online) (4): CD006594. PMID 18843723.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ O'Brien R (1994). "Drug-resistant tuberculosis: etiology, management and prevention". Semin Respir Infect. 9 (2): 104–12. PMID 7973169.
- ↑ Centers for Disease Control and Prevention (CDC) (2006). "Emergence of Mycobacterium tuberculosis with extensive resistance to second-line drugs—worldwide, 2000–2004". MMWR Morb Mortal Wkly Rep. 55 (11): 301–5. PMID 16557213.
- ↑ Maryn McKenna (12 January 2012). "Totally Resistant TB: Earliest Cases in Italy". Wired. Retrieved 12 January 2012.
- ↑ Global tuberculosis report 2014
- ↑ Lambert M; et al. (2003). "Recurrence in tuberculosis: relapse or reinfection?". Lancet Infect Dis. 3 (5): 282. doi:10.1016/S1473-3099(03)00607-8. PMID 12726976.
{{cite journal}}: More than one of|pages=و|page=specified (help); Unknown parameter|author-separator=ignored (help) - ↑ Wang, JY (15 July 2007). "Prediction of the tuberculosis reinfection proportion from the local incidence". The Journal of infectious diseases. 196 (2): 281–8. doi:10.1086/518898. PMID 17570116.
{{cite journal}}: Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ World Health Organization (2009). "The Stop TB Strategy, case reports, treatment outcomes and estimates of TB burden". Global tuberculosis control: epidemiology, strategy, financing. pp. 187–300. ISBN 978-92-4-156380-2. Archived from the original on 30 اكتبر 2013. Retrieved 14 November 2009.
{{cite book}}: Check date values in:|archive-date=(help) - ↑ "Fact Sheets: The Difference Between Latent TB Infection and Active TB Disease". Centers for Disease Control. 20 June 2011. Retrieved 26 July 2011.
- ↑ ۸۶٫۰ ۸۶٫۱ ۸۶٫۲ "Global Tuberculosis Control 2011" (PDF). World Health Organization. Retrieved 15 April 2012.
- ↑ World Health Organization. "WHO report 2008: Global tuberculosis control". Retrieved 13 April 2009.
- ↑ FitzGerald, JM (2000 Feb 8). "Tuberculosis: 13. Control of the disease among aboriginal people in Canada". CMAJ: Canadian Medical Association journal = journal de l'Association médicale canadienne. 162 (3): 351–5. PMID 10693593.
{{cite journal}}: Check date values in:|date=(help); Missing pipe in:|journal=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Quah, Stella R. ; Carrin, Guy; Buse, Kent; Kristian Heggenhougen (2009). Health Systems Policy, Finance, and Organization. Boston: Academic Press. p. 424. ISBN 0-12-375087-3.
{{cite book}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Anne-Emanuelle Birn (2009). Textbook of International Health: Global Health in a Dynamic World. p. 261. ISBN 9780199885213.
- ↑ World Health Organization. "Global Tuberculosis Control Report, 2006 – Annex 1 Profiles of high-burden countries" (PDF). Archived from the original (PDF) on 16 July 2006. Retrieved 13 October 2006.
- ↑ Centers for Disease Control and Prevention (12 September 2006). "2005 Surveillance Slide Set". Retrieved 13 October 2006.
- ↑ Rothschild BM; Martin LD; Lev G; et al. (2001). "Mycobacterium tuberculosis complex DNA from an extinct bison dated 17,000 years before the present". Clin. Infect. Dis. 33 (3): 305–11. doi:10.1086/321886. PMID 11438894.
{{cite journal}}: Unknown parameter|author-separator=ignored (help); Unknown parameter|month=ignored (help) - ↑ Pearce-Duvet J (2006). "The origin of human pathogens: evaluating the role of agriculture and domestic animals in the evolution of human disease". Biol Rev Camb Philos Soc. 81 (3): 369–82. doi:10.1017/S1464793106007020. PMID 16672105.
- ↑ Comas, I (2009 Oct). "The past and future of tuberculosis research". PLoS pathogens. 5 (10): e1000600. PMID 19855821.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Zink A, Sola C, Reischl U, Grabner W, Rastogi N, Wolf H, Nerlich A (2003). "Characterization of Mycobacterium tuberculosis Complex DNAs from Egyptian Mummies by Spoligotyping". J Clin Microbiol. 41 (1): 359–67. doi:10.1128/JCM.41.1.359-367.2003. PMC 149558. PMID 12517873.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ The Chambers Dictionary. New Delhi: Allied Chambers India Ltd. 1998. p. 352. ISBN 978-81-86062-25-8.
- ↑ Hippocrates.Aphorisms. Accessed 7 October 2006.
- ↑ Konomi N, Lebwohl E, Mowbray K, Tattersall I, Zhang D (2002). "Detection of Mycobacterial DNA in Andean Mummies". J Clin Microbiol. 40 (12): 4738–40. doi:10.1128/JCM.40.12.4738-4740.2002. PMC 154635. PMID 12454182.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Sledzik, Paul S. (1994). "Bioarcheological and biocultural evidence for the New England vampire folk belief" (PDF). American Journal of Physical Anthropology. 94 (2): 269–274. doi:10.1002/ajpa.1330940210. ISSN 0002-9483. PMID 8085617.
{{cite journal}}: Unknown parameter|coauthors=ignored (|author=suggested) (help); Unknown parameter|month=ignored (help) - ↑ Léon Charles Albert Calmette در وبگاه هونِـیمدئیت؟
- ↑ Trail RR (1970). "Richard Morton (1637-1698)". Med Hist. 14 (2): 166–74. PMC 1034037. PMID 4914685.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ Zur Pathogenie der Impetigines. Auszug aus einer brieflichen Mitteilung an den Herausgeber. [Müller’s] Archiv für Anatomie, Physiologie und wissenschaftliche Medicin. 1839, page 82.
- ↑ Kentucky: Mammoth Cave long on history. بایگانیشده در ۱۳ اوت ۲۰۰۶ توسط Wayback Machine CNN. 27 February 2004. Accessed 8 October 2006.
- ↑ ۱۰۵٫۰ ۱۰۵٫۱ ۱۰۵٫۲ McCarthy OR (2001). "The key to the sanatoria". J R Soc Med. 94 (8): 413–7. PMC 1281640. PMID 11461990. Archived from the original on 3 August 2012. Retrieved 16 اكتبر 2013.
{{cite journal}}: Check date values in:|access-date=(help); Unknown parameter|month=ignored (help) - ↑ Nobel Foundation. The Nobel Prize in Physiology or Medicine 1905. Accessed 7 October 2006.
- ↑ Waddington K (2004). "To stamp out "So Terrible a Malady": bovine tuberculosis and tuberculin testing in Britain, 1890–1939". Med Hist. 48 (1): 29–48. PMC 546294. PMID 14968644.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ Bonah C (2005). "The 'experimental stable' of the BCG vaccine: safety, efficacy, proof, and standards, 1921–1933". Stud Hist Philos Biol Biomed Sci. 36 (4): 696–721. doi:10.1016/j.shpsc.2005.09.003. PMID 16337557.
- ↑ Comstock G (1994). "The International Tuberculosis Campaign: a pioneering venture in mass vaccination and research". Clin Infect Dis. 19 (3): 528–40. doi:10.1093/clinids/19.3.528. PMID 7811874.
- ↑ Bloom, editor, Barry R. (1994). Tuberculosis: pathogenesis, protection, and control. Washington, D.C.: ASM Press. ISBN 978-1-55581-072-6.
{{cite book}}:|first=has generic name (help) - ↑ Persson, Sheryl (2010). Smallpox, Syphilis and Salvation: Medical Breakthroughs That Changed the World. ReadHowYouWant.com. p. 141. ISBN 978-1-4587-6712-7.
- ↑ editor, Caroline Hannaway, (2008). Biomedicine in the twentieth century: practices, policies, and politics. Amsterdam: IOS Press. p. 233. ISBN 978-1-58603-832-8.
{{cite book}}:|last=has generic name (help)نگهداری CS1: نقطهگذاری اضافه (link) - ↑ Shields, Thomas (2009). General thoracic surgery (7th ed. ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 792. ISBN 978-0-7817-7982-1.
{{cite book}}:|edition=has extra text (help) - ↑ Lalloo UG, Naidoo R, Ambaram A (2006). "Recent advances in the medical and surgical treatment of multi-drug resistant tuberculosis". Curr Opin Pulm Med. 12 (3): 179–85. doi:10.1097/01.mcp.0000219266.27439.52. PMID 16582672. Archived from the original on 10 May 2013. Retrieved 16 October 2013.
{{cite journal}}: Unknown parameter|month=ignored (help)نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ "Frequently asked questions about TB and HIV". World Health Organization. Archived from the original on 25 December 2004. Retrieved 15 April 2012.
- ↑ Lawn, SD (2011 Sep). "Xpert® MTB/RIF assay: development, evaluation and implementation of a new rapid molecular diagnostic for tuberculosis and rifampicin resistance". Future microbiology. 6 (9): 1067–82. PMID 21958145.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ "WHO says Cepheid rapid test will transform TB care". Reuters. 8 December 2010.
- ↑ Lienhardt, C (2011 Nov). "What research is needed to stop TB? Introducing the TB Research Movement". PLoS medicine. 8 (11): e1001135. doi:10.1371/journal.pmed.1001135. PMC 3226454. PMID 22140369.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Anurag Bhargava, Lancelot Pinto, Madhukar Pai (2011). "Mismanagement of tuberculosis in India: Causes, consequences, and the way forward". Hypothesis. 9 (1): e7. Archived from the original on 12 January 2020. Retrieved 16 اكتبر 2013.
{{cite journal}}: Check date values in:|access-date=(help)نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Amdekar, Y (2009 Jul). "Changes in the management of tuberculosis". Indian journal of pediatrics. 76 (7): 739–42. PMID 19693453.
{{cite journal}}: Check date values in:|date=(help) - ↑ ۱۲۱٫۰ ۱۲۱٫۱ ۱۲۱٫۲ Martín Montañés, C (2011 Mar). "New tuberculosis vaccines". Enfermedades infecciosas y microbiología clínica. 29 Suppl 1: 57–62. doi:10.1016/S0213-005X(11)70019-2. PMID 21420568.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Ibanga H, Brookes R, Hill P, Owiafe P, Fletcher H, Lienhardt C, Hill A, Adegbola R, McShane H (2006). "Early clinical trials with a new tuberculosis vaccine, MVA85A, in tuberculosis-endemic countries: issues in study design". Lancet Infect Dis. 6 (8): 522–8. doi:10.1016/S1473-3099(06)70552-7. PMID 16870530.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Kaufmann SH (2010). "Future vaccination strategies against tuberculosis: Thinking outside the box". Immunity. 33 (4): 567–77. doi:10.1016/j.immuni.2010.09.015. PMID 21029966.
- ↑ Webber D, Kremer M (2001). "Stimulating Industrial R&D for Neglected Infectious Diseases: Economic Perspectives" (PDF). Bulletin of the World Health Organization. 79 (8): 693–801.
- ↑ Barder O, Kremer M, Williams H (2006). "Advance Market Commitments: A Policy to Stimulate Investment in Vaccines for Neglected Diseases". The Economists' Voice. 3 (3). doi:10.2202/1553-3832.1144. Archived from the original on 5 November 2006. Retrieved 16 October 2013.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Economic, Department of (2009). Achieving the global public health agenda: dialogues at the Economic and Social Council. New York: United Nations. p. 103. ISBN 978-92-1-104596-3. Archived from the original on 10 November 2014. Retrieved 16 October 2013.
{{cite book}}: Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Jong, [edited by] Jane N. Zuckerman, Elaine C. (2010). Travelers' vaccines (2nd ed. ed.). Shelton, CT: People's Medical Pub. House. p. 319. ISBN 978-1-60795-045-5.
{{cite book}}:|edition=has extra text (help);|first=has generic name (help) - ↑ Bill and Melinda Gates Foundation Announcement (2004-02-12). "Gates Foundation Commits $82.9 Million to Develop New Tuberculosis Vaccines". Archived from the original on 10 اكتبر 2009. Retrieved 16 اكتبر 2013.
{{cite web}}: Check date values in:|access-date=و|archive-date=(help) - ↑ Nightingale, Katherine (2007-09-19). "Gates foundation gives US$280 million to fight TB".
- ↑ Shivaprasad, HL (2012 Jan). "Pathology of mycobacteriosis in birds". The veterinary clinics of North America. Exotic animal practice. 15 (1): 41–55, v–vi. PMID 22244112.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Reavill, DR (2012 Jan). "Mycobacterial lesions in fish, amphibians, reptiles, rodents, lagomorphs, and ferrets with reference to animal models". The veterinary clinics of North America. Exotic animal practice. 15 (1): 25–40, v. PMID 22244111.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Mitchell, MA (2012 Jan). "Mycobacterial infections in reptiles". The veterinary clinics of North America. Exotic animal practice. 15 (1): 101–11, vii. PMID 22244116.
{{cite journal}}: Check date values in:|date=(help) - ↑ Wobeser, Gary A. (2006). Essentials of disease in wild animals (1st ed. ed.). Ames, Iowa [u.a.]: Blackwell Publ. p. 170. ISBN 978-0-8138-0589-4.
{{cite book}}:|edition=has extra text (help) - ↑ Ryan, TJ (2006 Feb 25). "Advances in understanding disease epidemiology and implications for control and eradication of tuberculosis in livestock: the experience from New Zealand". Veterinary microbiology. 112 (2–4): 211–9. PMID 16330161.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ White, PC (2008 Sep). "Control of bovine tuberculosis in British livestock: there is no 'silver bullet'". Trends in microbiology. 16 (9): 420–7. PMID 18706814.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help) - ↑ Ward, AI (2010 Jan 1). "Farm husbandry and badger behaviour: opportunities to manage badger to cattle transmission of Mycobacterium bovis?". Preventive veterinary medicine. 93 (1): 2–10. PMID 19846226.
{{cite journal}}: Check date values in:|date=(help); Unknown parameter|coauthors=ignored (|author=suggested) (help)
