ویکیپدیا:صفحه تمرین
| به این صفحه تمرین خوش آمدید. این صفحه، جایی برای بررسی فرایند ویرایش ویکیپدیا است.
برای آغاز ویرایش این صفحه، میتوانید کد منبع («ویرایش متنی» سربرگ بالا) را ویرایش کنید یا از ویرایشگر دیداری استفاده کنید («ویرایش» سربرگ بالا). پس از انجام تغییرات، روی «انتشار تغییرات» کلیک کنید. میتوانید روی «پیشنمایش» کلیک کنید تا پیشنمایش آنچه را که میخواهید ذخیره کنید ببینید. یا روی «نمایش تغییرات» کلیک کنید تا تغییراتی را که ایجاد کردهاید ببینید. یا هر کاربری میتواند این صفحه را ویرایش کند. این صفحه به صورت منظم و خودکار پاک میشود. (نوشتههای شما در این صفحه، ماندگار نخواهند بود و ممکن است توسط افراد دیگری که برای تمرین آمدهاند بازنویسی شوند). برای ویرایش و پاک کردن صفحه تمرین، اینجا را کلیک کنید. اگر به سامانه، وارد شدهاید میتوانید از طریق کلیک بر روی («صفحهٔ تمرین» در بالا سمت چپ صفحه، به صفحه تمرین خود دسترسی داشته باشید). خواهشمند است محتوای دارای حق تکثیر، اهانتآمیز یا افتراآمیز در صفحههای تمرین قرار ندهید. برای اینکه درباره صفحه تمرین، بیشتر بدانید راهنما:صفحه تمرین من را بخوانید. برای اطلاعات و منابع پایه درباره درک، چگونگی ویرایش، و اظهار نظر، راهنما:همکاری یا راهنما:مقدمه را بخوانید. اگر پرسشی دارید در قهوهخانه مطرح کنید. همچنین میتوانید از testwiki:Main_Page استفاده کنید. |
| Otitis media | |
|---|---|
| نامهای دیگر | Otitis media with effusion: serous otitis media, secretory otitis media |
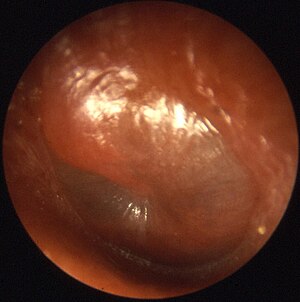 | |
| A bulging tympanic membrane which is typical in a case of acute otitis media | |
| تخصص | Otorhinolaryngology |
| نشانهها | Ear pain, fever, hearing loss[۱][۲] |
| گونهها | Acute otitis media, otitis media with effusion, chronic suppurative otitis media[۳][۴] |
| علت | Viral, bacterial[۴] |
| عوامل خطر | Smoke exposure, daycare[۴] |
| پیشگیری | Vaccination, breastfeeding[۱] |
| دارو | Paracetamol (acetaminophen), ibuprofen, benzocaine ear drops[۱] |
| فراوانی | 471 million (2015)[۵] |
| مرگها | 3,200 (2015)[۶] |
| طبقهبندی و منابع بیرونی | |
اوتیت میانی (otitis media) گروهی از بیماریهای التهابی گوش میانی هستند.[۲] یکی از دو نوع اصلی آن، اوتیت میانی حاد (acute otitis media; AOM) است، [۳] عفونتی با شروع سریع که معمولاً با گوش درد ظاهر میشود.[۱] در کودکان خردسال،این بیماری ممکن است باعث کشیدن گوش، افزایش گریه و خواب نامناسب شود.[۱] همچنین ممکن است بیاشتهایی و تب وجود داشته باشد.[۱] نوع اصلی دیگر، اوتیت میانی همراه با افیوژن (otitis media with effusion; OME) است که معمولا با علائم همراه نیست، [۱] اگرچه گاهی به صورت احساس پری گوش توصیف میشود؛ [۴] این بیماری به صورت وجود مایع غیرعفونی در گوش میانی تعریف میشود که ممکن است برای هفتهها یا ماهها اغلب پس از یک اپیزود اوتیت میانی حاد باقی بماند.[۴] اوتیت میانی چرکی مزمن (chronic suppurative otitis media, CSOM) التهاب گوش میانی است که منجر به سوراخ شدن پرده صماخ به همراه خروج ترشح از گوش به مدت بیش از شش هفته میشود.[۷] این بیماری ممکن است از عوارض AOM باشد.[۴] درد به ندرت وجود دارد.[۴] هر سه نوع اوتیت میانی ممکن است با کاهش شنوایی همراه باشند.[۲][۳] Iاگر کودکان مبتلا به کمشنوایی ناشی از OME، زبان اشاره را نمیآموزند، ممکن است بر توانایی یادگیری آنها تأثیر بگذارد.[۸]
علتایجاد AOM به آناتومی و عملکرد سیستمایمنی در دوران کودکی مربوط میشود.[۴] دراین بیماری، ممکن است باکتری یا ویروس دخیل باشند.[۴] عوامل خطر عبارتند از قرار گرفتن در معرض دود، استفاده از پستانک و حضور در مهدکودک.[۴] این بیماری بیشتر میان بومیان استرالیا و کسانی که شکاف لب و کام یا سندرم داون دارند، رخ میدهد.[۴][۹] OME اغلب به دنبال AOM رخ میدهد و ممکن است با عفونتهای ویروسی تنفسی فوقانی، محرکهایی مانند دود، یا آلرژی مرتبط باشد.[۳][۴] معاینه و مشاهده پرده گوش برای رسیدن به تشخیص صحیح مهم است.[۱۰] علائم AOM شامل برآمدگی یا عدم حرکت پرده صماخ در مقابل یک پاف هوا است.[۱][۱۱] همچنین، وجود ترشحات جدید غیرمرتبط با اوتیت خارجی، نشاندهندهاین بیماری است.[۱]
برخی اقدامات، خطر ابتلا به اوتیت میانی را کاهش میدهند، از جمله واکسیناسیون پنوموکوک و آنفلوآنزا، تغذیه با شیر مادر و اجتناب از دود تنباکو [۱] استفاده از داروهای مسکّن برای درمان AOM مهم است.[۱] این داروها میتوانند شامل پاراستامول (استامینوفن، acetaminophen)،ایبوپروفن (ibuprofen)، قطره گوش بنزوکائین (benzocaine)، یا اوپیوئیدها باشند.[۱] در AOM، آنتیبیوتیکها ممکن است بهبودی را تسریع کنند اما عوارض جانبی هم به دنبال دارند.[۱۲] آنتیبیوتیکها اغلب در افراد مبتلا به بیماری شدید یا افراد زیر دو سال توصیه میشوند.[۱۱] در افرادی که بیماری خفیفتری دارند، ممکن است فقط برای افرادی که پس از دو یا سه روز بهبود نمییابند، توصیه شود.[۱۱] معمولا آموکسیسیلین (amoxicillin) آنتیبیوتیک اولیه انتخابی است.[۱] در افراد مبتلا به عفونتهای مکرر، قرار دادن لولههای تیمپانوستومی (tympanostomy tubes) ممکن است عود بیماری را کاهش دهد[۱] در کودکان مبتلا به OME، آنتیبیوتیکها میتوانند به رفع علائم کمک کنند، اما ممکن است باعث اسهال، استفراغ و بثورات پوستی شوند[۱۳]
در سراسر جهان، AOM سالانه حدود 11 درصد از افراد را تحت تأثیر قرار میدهد (حدود 325 تا 710 میلیون مورد).[۱۴][۱۵] نیمی از موارد مربوط به کودکان کمتر از پنج سال است واین بیماری در بین مردان شایعتر است.[۴][۱۴] از افراد مبتلا، حدود 4.8 درصد یا 31 میلیون نفر به CSOM مبتلا میشوند.[۱۴] تعداد کل افراد مبتلا به CSOM بین 65 تا 330 میلیون نفر تخمین زده میشود.[۱۶] تقریبا 80 درصد از کودکان تا پیش از سن ده سالگی، در برههای از زمان به OME مبتلا میشوند.[۴] اوتیت میانی منجر به مرگ 3,200 نفر در سال 2015 شد - کهاین رقم نسبت به سال 1990، با 4,900 مورد مرگومیر، کاهش یافته است.[۶][۱۷]
علائم و نشانهها[ویرایش]
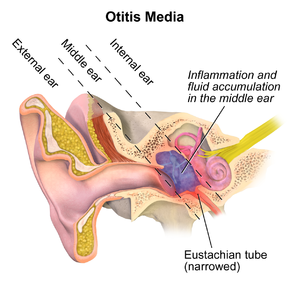
نشانه اصلی AOM، گوش درد است. دیگر نشانههای احتمالی عبارتند از تب، کاهش شنوایی در دوران بیماری، حساسیت به لمس پوست بالای گوش، ترشحات چرکی از گوش، بیقراری، احساس گرفتگی گوش و اسهال (در نوزادان). از آنجایی که یک اپیزود اوتیت میانی معمولاً توسط عفونت دستگاه تنفسی فوقانی (upper respiratory tract infection; URTI) تحریک میشود، اغلب با نشانههایی مانند سرفه و ترشحات بینی نیز همراه است.[۱] همچنین ممکن است فرد احساس پری گوش را تجربه کند.
ترشح از گوش میتواند ناشی از AOM همراه با سوراخ شدن پرده گوش، CSOM، اتوره (ترشح از گوش) ناشی از لوله تیمپانوستومی (tympanostomy tube otorrhea) یا اوتیت خارجی حاد باشد. به علاوه، تروما مانند شکستگی قاعده جمجمه، میتواند به دلیل درناژ مایع مغزی-نخاعی از مغز و پوشش آن (مننژ) منجر به اتوره مایع مغزی-نخاعی (ترشح مایع مغزی-نخاعی [CSF] از گوش) شود.[نیازمند منبع]
علل[ویرایش]
علت شایع همه اشکال اوتیت میانی، اختلال در عملکرد شیپور استاش (Eustachian tube) است.[۱۸] این اختلال معمولاً به دلیل التهاب غشاهای مخاطی نازوفارنکس (nasopharynx)ایجاد میشود که ممکن است ناشی از عفونت ویروسی دستگاه تنفسی فوقانی (URTI)، گلودرد استرپتوکوکی، یا احتمالا آلرژی باشد.[۱۹]
با برگشت (reflux) یا آسپیراسیون ترشحات ناخواسته از نازوفارنکس به فضای گوش میانی که به طور طبیعی استریل است، مایع موجود دراین فضا ممکن است اکثرا توسط باکتریها عفونی شود. ویروسی که باعث عفونت اولیه دستگاه تنفسی فوقانی شده است، خود میتواند به عنوان پاتوژن ایجاد کننده عفونت گوش میانی نیز شناسایی شود.[۱۹]
تشخیص[ویرایش]

از آنجا که نشانههای تیپیکال AOM با سایر شرایط، مانند اوتیت خارجی حاد، همپوشانی دارند، نشانهها به تنهایی برای پیشبینی وجود AOM کافی نیستند. به همین جهت برای رسیدن به تشخیص، باید بررسی و مشاهده پرده صماخ انجام شود.[۲۰][۲۱] برای ارزیابی میزان حرکت پرده صماخ، معاینهکنندگان ممکن است از اتوسکوپ پنوماتیک (pneumatic otoscope) متصل به یک بالن لاستیکی استفاده کنند. سایر روشها برای تشخیص اوتیت میانی عبارتند از: تیمپانومتری (tympanometry)، بازتابسنجی (reflectometry)، یا تست شنوایی.
در موارد شدیدتر بیماری، مانند مواردی که با افت شنوایی یا تب بالا همراه هستند، میتوان از دیگر روشها از جمله شنواییسنجی (audiometry)، تیمپانوگرام (tympanogram)، سی تی اسکن (CT) استخوان گیجگاهی و MRI برای ارزیابی عوارض مرتبط مانند افیوژن ماستوئید (mastoid effusion)، تشکیل آبسه زیر پریوستئال (subperiosteal)، تخریب استخوان، ترومبوز وریدی یا مننژیت استفاده کرد. [۲۲]
در کودکانی که علامت تورم متوسط تا شدید پرده صماخ، یا شروع جدید اتوره (درناژ) را نشان میدهند، AOM ناشی از اوتیت خارجی نیست. همچنین،این تشخیص ممکن است در کودکانی که تورم خفیف پرده گوش همراه با شروع جدید گوش درد (کمتر از 48 ساعت) یا اریتم شدید (قرمزی) پرده گوش دارند، نیز داده شود.
برای تایید تشخیص AOM، باید تجمع مایع در گوش میانی (افیوژن) و التهاب پرده گوش (که میرنژیت [myringitis] یا تمپانیت [tympanitis] نامیده میشود) شناسایی شوند. علائماین موارد شامل پری، تورم، کدورت و قرمزی پرده گوش است.[۱] تمایز دادن میان AOM و OME مهم است، زیرا مصرف آنتیبیوتیکها برای OME توصیه نمیشود.[۱] پیشنهاد شده است که تورم پرده صماخ بهترین علامت برای افتراق AOM از OME است، وجود تورم در پرده صماخ بیشتر به AOM اشاره دارد تا OME [۲۳]
اوتیت ویروسی ممکن است باعثایجاد تاولهایی در سمت خارجی پرده صماخ شود که به آن میرنژیت بولوز (bullous myringitis) گفته میشود (myringa در لاتین به معنای پرده گوش است).[۲۴]
با این حال،گاهی حتی معاینه پرده گوش ممکن است نتواند تشخیص را به طور قطع تأیید کند، به خصوص اگر کانال گوش کوچک باشد. اگر جرم موجود در مجرای گوش، دید واضح به پرده صماخ را مسدود کند، باید با استفاده از کورت سرامن بلانت (blunt cerumen curette) یا حلقه سیمی، آن را خارج کرد. همچنین، گریه کودک خردسال میتواند باعث اتساع رگهای خونی کوچک روی پرده گوش شده و ظاهری ملتهب به آن بدهد که شبیه قرمزی مرتبط با اوتیت میانی است.
اوتیت میانی حاد[ویرایش]
شایعترین باکتریهای جدا شده از گوش میانی در AOM عبارتند از: استرپتوکوک پنومونیه (Streptococcus pneumoniae)، هموفیلوس آنفلوآنزا (Haemophilus influenzae)، موراکسلا کاتارالیس (Moraxella catarrhalis) [۱] و استافیلوکوکوس اورئوس (Staphylococcus aureus).[۲۵]
اوتیت میانی همراه با افیوژن[ویرایش]
اوتیت میانی با افیوژن (OME) که همچنین به عنوان اوتیت میانی سروزی (serous otitis media, SOM) یا اوتیت میانی ترشحی (secretory otitis media, SOM) شناخته میشود و در اصطلاح عامیانه «گوش چسبنده» نامیده میشود، [۲۶] تجمع مایعی است که میتواند در گوش میانی و سلولهای هوایی ماستوئید به دلیل فشار منفی ناشی از اختلال در عملکرد شیپور استاش رخ دهد.این بیماری میتواند با عفونت ویروسی دستگاه تنفسی فوقانی (URI) یا عفونت باکتریایی مانند اوتیت میانی همراه باشد.[۲۷] تجمع مایع (افیوژن) در صورت اختلال در انتقال ارتعاشات استخوانچههای گوش میانی به مجموعه عصب دهلیزی-حلزونی (که بر اثر امواج صوتی ایجاد میشوند) میتواند باعث کمشنوایی هدایتی شود.[۲۸]
شروع زودهنگام OME با تغذیه نوزادان در حالت خوابیده به پشت، ورود زودهنگام به مراکز نگهداری گروهی کودکان، سیگار کشیدن والدین، عدم شیردهی یا شیردهی برای مدت زمان کوتاه، و گذراندن زمان زیاد در مراکز نگهداری گروهی کودکان، به خصوص مراکز پرجمعیت، مرتبط است.این عوامل خطر بروز و طول مدت OME را در دو سال اول زندگی افزایش میدهند.[۲۹]
اوتیت میانی چرکی مزمن[ویرایش]
اوتیت میانی چرکی مزمن (CSOM) التهاب مزمن گوش میانی و حفره ماستوئید است که با ترشح از گوش میانی از طریق پارگی پرده صماخ به مدت حداقل ۶ هفته مشخص می شود. CSOM به دنبال عفونت دستگاه تنفسی فوقانی که منجر به AOM شده است، رخ میدهد.این عفونت منجر به یک پاسخ التهابی طولانی مدت میشود که باعث ادم مخاطی گوش میانی، زخم و پارگی پرده صماخ میگردد. در پاسخ بهاین زخم، گوش میانی سعی دارد با تولید بافت گرانوله (granulation tissue) و تشکیل پولیپ،این عارضه را ترمیم کند.این فرآیند میتواند منجر به افزایش ترشحات و توقف بهبود التهاب، و در نهایتایجاد CSOM شود که اغلب نیز با تشکیل کلستئاتوم (cholesteatoma) همراه است. ممکن است چرک به اندازه کافی وجود داشته باشد که به بیرون گوش تخلیه شود (اتوره)، یا ممکن است چرک به اندازهای کم باشد که فقط در معاینه با اتوسکوپ (otoscope) یا میکروسکوپ دوچشمی (binocular microscope) دیده شود. اختلال در شنوایی اغلب بااین بیماری همراه است. افرادی که عملکرد ضعیف شیپور استاش دارند، سابقه ابتلا مکرر به AOM دارند، در مکان های شلوغ زندگی میکنند و در مراکز مراقبت روزانه کودکان حضور دارند، در معرض خطر بیشتر ابتلا به CSOM هستند. افراد مبتلا به ناهنجاریهای جمجمه و صورت مانند شکاف لب و کام، سندرم داون، و میکروسفالی در معرض خطر بیشتری هستند.[نیازمند منبع]
در سراسر جهان، سالانه تقریباً 11 درصد از جمعیت انسانی، برابر با 709 میلیون مورد، به AOM مبتلا میشوند.[۱۴][۱۵] حدود 4.4 درصد از جمعیت به CSOM دچار میشوند.[۱۵]
طبق گزارش سازمان جهانی بهداشت، CSOM یکی از دلایل اصلی کاهش شنوایی در کودکان است.[۳۰] بزرگسالان مبتلا به اپیزودهای مکرر CSOM در معرض خطر بیشتری برای ابتلا به کاهش شنوایی دائمی از نوع هدایتی و حسی-عصبی قرار دارند.
در بریتانیا، 0.9 درصد از کودکان و 0.5 درصد از بزرگسالان به CSOM مبتلا هستند، و از نظر جنسیتی تفاوتی وجود نداشت.[۳۰] بروز CSOM در سراسر جهان به طور چشمگیری متفاوت است، به گونهای که در کشورهای با درآمد بالا شیوع نسبتاً پایینی دارد، در حالی که در کشورهای کم درآمد ممکن است شیوعاین بیماری تا سه برابر بیشتر باشد.[۱۴] سالانه 21,000 نفر در سراسر جهان به دلیل عوارض ناشی از CSOM جان خود را از دست میدهند.[۳۰]
اوتیت میانی چسبنده[ویرایش]
اوتیت میانی چسبنده (adhesive otitis media) زمانی رخ میدهد که پرده گوش نازک و فرورفته به فضای گوش میانی کشیده شود و به استخوانچهها و دیگر استخوانهای گوش میانی بچسبد.
پیشگیری[ویرایش]
AOM در نوزادانی که با شیر مادر تغذیه میشوند، نسبت به نوزادانی که با شیر خشک تغذیه میشوند، بسیار کمتر شایع است,[۳۱] و بیشترین میزان محافظت در برابراین عفونت با تغذیه انحصاری با شیر مادر (بدون استفاده از شیر خشک) در شش ماه اول زندگی مرتبط است.[۱] همچنین، مدت زمان طولانیتر شیردهی با تأثیر محافظتی طولانیتر در ارتباط است.[۳۱]
واکسنهای کنژوگه پنوموکوک (pneumococcal conjugate vaccines, PCV) در اوایل دوران نوزادی، خطر ابتلا به AOM را در نوزادان سالم کاهش میدهد.[۳۲] واکسیناسیون PCV برای همه کودکان توصیه میشود، و در صورت اجرای گسترده، مزیت قابل توجهی برای سلامت عمومی خواهد داشت.[۱] به نظر میرسد واکسیناسیون آنفلوآنزا در کودکان، نرخ ابتلا به AOM را تا 4 درصد و میزان استفاده از آنتیبیوتیکها را تا 11 درصد طی 6 ماه کاهش میدهد.[۳۳] با این حال،این واکسن منجر به عوارض جانبی بیشتری مانند تب و آبریزش بینی میشود.[۳۳] بنابراین، کاهش اندک در نرخ ابتلا به AOM، ممکن است توجیه کننده عوارض جانبی و ناراحتیهایایجاد شده ناشی از انجام واکسیناسیون سالانه آنفلوآنزا صرفاً با هدف پیشگیری از AOM نباشد.[۳۳] به نظر نمیرسد PCV در کاهش خطر ابتلا به اوتیت میانی در نوزادان پرخطر یا کودکانی که سابقه ابتلا به AOM دارند، مؤثر باشد.[۳۲]
عوامل خطری همچون فصل، استعداد آلرژی و حضور خواهر و برادر بزرگتر به عنوان عوامل تعیینکننده ابتلا به اوتیت میانی مکرر و افیوژنهای مزمن گوش میانی (middle-ear effusions, MEE) شناخته شدهاند.[۳۴] سابقه عود، قرار گرفتن در معرض دود تنباکو، حضور در مهدکودک، و عدم تغذیه با شیر مادر همگی با افزایش خطر ابتلا، عود و MEE مزمن همراه بودهاند.[۳۵][۳۶] استفاده از پستانک با اپیزودهای مکرر AOM مرتبط بوده است.[۳۷]
در حالی که مصرف طولانی مدت آنتیبیوتیکها نرخ عفونت را در طول درمان کاهش میدهد، اما تأثیر ناشناختهای بر پیامدهای طولانی مدت مانند کاهش شنوایی دارد.[۳۸] این روش پیشگیری با ظهور باکتریهای مقاوم به آنتیبیوتیک نامطلوب در گوش همراه بودهاست.[۱]
شواهد متوسطی وجود دارد که نشان میدهد جایگزین شکر زایلیتول (xylitol) ممکن است نرخ ابتلا به عفونت را در کودکان سالمی که به مهدکودک میروند، کاهش دهد.[۳۹]
شواهد از مصرف مکمل روی به منظور کاهش نرخ اوتیت حمایت نمیکنند، مگر در افرادی که دچار سوء تغذیه شدید مانند ماراسموس (marasmus) هستند.[۴۰]
همچنین، مصرف پروبیوتیکها برای پیشگیری از AOM در کودکان تأثیری اثبات شده ندارد.[۴۱]
مدیریت بالینی[ویرایش]
مسکنهای خوراکی و موضعی اصلیترین روش برای درمان درد ناشی از اوتیت میانی هستند. داروهای خوراکی شامل ایبوپروفن، پاراستامول (استامینوفن) و مخدرها (opiates) هستند. یک مرور در سال 2023 نشان داد که شواهدی مبنی بر اثربخشی مصرف یک یا ترکیبی از مسکنهای خوراکی در AOM وجود ندارد.[۴۲] در میان داروهای موضعی، قطره گوش حاوی آنتی پیرین و بنزوکائین مؤثر بودن خود را نشان داده است.[۴۳] داروهای ضداحتقان (decongestants) و آنتیهیستامینها (چه به صورت خوراکی و چه به صورت اسپری بینی) به دلیل عدم مزیت و نگرانی در مورد عوارض جانبی آنها، توصیه نمیشوند.[۴۴] نیمی از موارد گوش درد در کودکان، بدون درمان خاصی طی سه روز برطرف میشود و 90 درصد ظرف هفت یا هشت روز بهبود مییابند.[۴۵] شواهد استفاده از استروئیدها را برای درمان AOM تایید نمیکند.[۴۶][۴۷]
آنتیبیوتیکها[ویرایش]
مصرف آنتیبیوتیکها برای درمان AOM مزایا و مضراتی دارد. با توجه بهاین که بیش از 82 درصد موارد حاد بدون درمان برطرف میشوند، برای جلوگیری از یک مورد گوش درد باید حدود 20 کودک آنتیبیوتیک مصرف کنند، برای جلوگیری از یک مورد پاره شدن پرده صماخ نیاز به درمان 33 کودک است، و برای جلوگیری از یک مورد عفونت در گوش مقابل، باید 11 کودک تحت درمان قرار بگیرند. همچنین، از هر 14 کودک تحت درمان با آنتیبیوتیک، یک کودک دچار یک دوره استفراغ، اسهال یا بثورات پوستی میشود.[۴۸] در صورت وجود درد، مسکنها میتوانند درد را تسکین دهند. مصرف پیشگیرانه آنتیبیوتیک در افرادی که نیاز به جراحی برای درمان OME دارند، ممکن است به کاهش خطر عوارض پس از جراحی کمک نکند.[۴۹]
برای AOM دوطرفه در نوزادان کمتر از 24 ماه، شواهدی وجود دارد که نشان میدهد مزایا مصرف آنتیبیوتیکها بر مضرات آن غالب است.[۱۲] یک مرور کاکرین در سال 2015 بهاین نتیجه رسید که رویکرد تحت نظر قرار دادن بیمار (watchful waiting) برای کودکان بالای شش ماه مبتلا به AOM غیرشدید، رویکرد بهتری است.[۱۲]
| Summary[۱۲] | |||
|---|---|---|---|
| Outcome | Findings in words | Findings in numbers | Quality of evidence |
| Pain | |||
| Pain at 24 hours | Antibiotics causes little or no reduction to the chance of experiencing the outcome when compared with placebo for acute otitis media in children. Data are based on high quality evidence. | RR 0.89 (0.78 to 1.01) | High |
| Pain at 2 to 3 days | Antibiotics slightly reduces the chance of experiencing the outcome when compared with placebo for acute otitis media in children. Data are based on high quality evidence. | RR 0.70 (0.57 to 0.86) | High |
| Pain at 4 to 7 days | Antibiotics slightly reduces the chance of experiencing the outcome when compared with placebo for acute otitis media in children. Data are based on high quality evidence. | RR 0.76 (0.63 to 0.91) | High |
| Pain at 10 to 12 days | Antibiotics probably reduces the chance of experiencing the outcome when compared with placebo for acute otitis media in children. Data are based on moderate quality evidence. | RR 0.33 (0.17 to 0.66) | Moderate |
| Abnormal tympanometry | |||
| 2 to 4 weeks | Antibiotics slightly reduces the chance of experiencing the outcome when compared with placebo for acute otitis media in children. Data are based on high quality evidence. | RR 0.82 (0.74 to 0.90) | High |
| 3 months | Antibiotics causes little or no reduction to the chance of experiencing the outcome when compared with placebo for acute otitis media in children. Data are based on high quality evidence. | RR 0.97 (0.76 to 1.24) | High |
| Vomiting | |||
| Diarrhoea or rash | Antibiotics slightly increases the chance of experiencing the outcome when compared with placebo for acute otitis media in children. Data are based on high quality evidence. | RR 1.38 (1.19 to 1.59) | High |
اکثر کودکان بالای 6 ماه که مبتلا به AOM هستند از درمان با آنتیبیوتیک سود نمیبرند. بااین حال، در صورت استفاده از آنتیبیوتیک، به طور کلی مصرف آنتیبیوتیک با طیف اثر محدود مانند آموکسیسیلین (amoxicillin) توصیه میگردد، زیرا ممکن است آنتیبیوتیکهای وسیعالطیف با عوارض جانبی بیشتری همراه باشند[۱][۵۰] در صورت وجود مقاومت به آموکسیسیلین یا مصرف آن در 30 روز گذشته، مصرف آموکسیسیلین-کلاوولانات (amoxicillin-clavulanate) یا سایر مشتقات پنیسیلین (penicillin derivative) به همراه مهارکننده بتالاکتاماز (beta lactamase inhibitor) توصیه میشود.[۱] مصرف آموکسیسیلین یک بار در روز ممکن است به اندازه مصرف دو بار [۵۱] یا سه بار در روز مؤثر باشد. در حالی که مصرف آنتیبیوتیک به مدت کمتر از 7 روز، عوارض جانبی کمتری دارد، به نظر میرسد مصرف بیش از 7 روز، اثرگذاری بیشتری داشته باشد.[۵۲] اگر پس از 2 تا 3 روز از درمان بهبودی حاصل نشد، ممکن است تغییر در درمان در نظر گرفته شود.[۱] به نظر میرسد آزیترومایسین (azithromycin) نسبت به آموکسیسیلین با دوز بالا یا آموکسیسیلین-کلاوولانات عوارض جانبی کمتری داشته باشد.[۵۳]
لوله تیمپانوستومی[ویرایش]
لولههای تیمپانوستومی (یا «گرومت») در موارد زیر برای درمان AOM توصیه میشود: سه یا بیشتر اپیزود AOM در 6 ماه، یا چهار اپیزود یا بیشتر در یک سال، به شرطی که حداقل یک یا چند اپیزود در 6 ماه قبل رخ داده باشد.[۱] شواهد آزمایشی وجود دارد که نشان میدهد در کودکان مبتلا به AOM عود کننده، کار گذاشتن لوله، منجر به کاهش متوسط در تعداد اپیزودهای AOM بعدی میشود (این کاهش در حدود یک مورد کمتر در 6 ماه پس از کار گذاشتن لولهها است و در 12 ماه پس از آن، تأثیر کمتری دارد). [۵۴][۵۵] شواهد از تأثیر لولهها بر شنوایی یا رشد زبان در درازمدت پشتیبانی نمیکند.[۵۵][۵۶] یکی از عوارض شایع کار گذاشتن لوله تیمپانوستومی، اتوره یا ترشح از گوش است.[۵۷] خطر سوراخ شدن دائمی پرده صماخ پس از قرار دادن گرومت در کودکان ممکن است کم باشد[۵۴] هنوز مشخص نیست که آیا کار گذاشتن گرومتها از دوره مصرف آنتیبیوتیکها مؤثرتر هستند یا خیر.[۵۴]
آنتیبیوتیکهای خوراکی نباید برای درمان اتوره حاد بدون عارضه ناشی از لوله تیمپانوستومی استفاده شوند.[۵۷] آنها برای باکتریهایی که باعثاین وضعیت میشوند مؤثر نیستند و با عوارض جانبی از جمله افزایش خطر ابتلا به عفونتهای فرصتطلب همراه هستند.[۵۷] در مقابل، استفاده از قطرههای گوش آنتیبیوتیک موضعی مفید است.[۵۷]
اوتیت میانی همراه با افیوژن[ویرایش]
تصمیم برای درماناین بیماری معمولاً پس از انجام ترکیبی از معاینه فیزیکی و تشخیص آزمایشگاهی، با آزمایشهای تکمیلی شامل شنواییسنجی، تیمپانوگرام، سی تی اسکن استخوان گیجگاهی، و MRI صورت میگیرد.[۵۸][۵۹][۶۰] به طور کلی داروهای ضداحتقان، [۶۱] گلوکوکورتیکوئیدها (glucocorticoids)، [۶۲] و آنتیبیوتیکهای موضعی به عنوان درمان برای موارد غیرعفونی یا سروزی افیوژن ماستوئید مؤثر نیستند.[۵۸] همچنین، استفاده از آنتیهیستامینها و داروهای ضداحتقان در کودکان مبتلا به OME توصیه نمیشود.[۶۱] در موارد خفیف یا مواردی که اختلال شنوایی قابل توجهی وجود ندارد، افیوژن میتواند خود به خود یا با اقدامات محافظهکارانهتر مانند خود باد کردن (autoinflation) برطرف شود.[۶۳][۶۴] در موارد شدیدتر، لولههای تیمپانوستومی را میتوان کار گذاشت، [۵۶] احتمالاً در کنار آن انجام جراحی کمکی برداشتن لوزه سوم (adenoidectomy)، [۵۸] زیرا تا آنجا که به رفع افیوژن گوش میانی در کودکان مبتلا به OME مربوط میشود، مزیت قابل توجهی نشان میدهد.[۶۵]
اوتیت میانی چرکی مزمن[ویرایش]
از سال 2020، مزیت آنتیبیوتیکهای موضعی برای درمان CSOM غیرقطعی بوده است.[۶۶] برخی شواهد نشان میدهند که استفاده از آنتیبیوتیکهای موضعی به تنهایی یا همراه با آنتیبیوتیکهای خوراکی ممکن است مفید باشد.[۶۶] اثر ضدعفونیکنندهها (antiseptics) در درمان CSOM نامشخص است.[۶۷] به احتمال زیاد، آنتیبیوتیکهای موضعی (از دسته کینولونها؛ quinolones) در رفع ترشحات گوش از ضدعفونیکنندهها مؤثرتر هستند.[۶۸]
طب جایگزین[ویرایش]
طب مکمل و جایگزین برای درمان OME توصیه نمیشود، زیرا هیچ شواهدی از مزیت آنها وجود ندارد.[۲۷] در مطالعهای انجام شده روی کودکان، مؤثر بودن درمانهای هومئوپاتی در درمان AOM ثابت نشد.[۶۹] یک تکنیک دستکاری استئوپاتیک (osteopathic manipulation technique) به نام تکنیک Galbreath [۷۰] در یک کارآزمایی بالینی تصادفیسازی و کنترلشده مورد ارزیابی قرار گرفت. یکی از بررسیکنندگان آن را امیدوارکننده دانست، اما یک گزارش شواهد در سال 2010، شواهد را غیرقطعی یافت.[۷۱]
پیامدها[ویرایش]

| no data < 10 10–14 14–18 18–22 22–26 26–30 | 30–34 34–38 38–42 42–46 46–50 > 50 |

عوارض AOM شامل سوراخ شدن پرده گوش، عفونت فضای ماستوئید پشت گوش (ماستوئیدیت، mastoiditis) است و به ندرت ممکن است عوارض داخل جمجمهای مانند مننژیت باکتریایی، آبسه مغزی یا ترومبوز سینوس دورال (dural sinus thrombosis) رخ دهد.[۷۲] تخمین زده میشود که سالانه 21,000 نفر به دلیل عوارض اوتیت میانی جان خود را از دست میدهند.[۱۴]
پارگی پرده گوش[ویرایش]
در موارد شدید یا درمان نشده، پرده صماخ ممکن است سوراخ شود و به چرک موجود در فضای گوش میانی اجازه میدهد تا به داخل کانال گوش تخلیه شود. این ترشح چرک اگر به اندازه کافی باشد، قابل مشاهده است. بااینکه پارگی پرده صماخ به نظر نشان دهنده یک فرایند بسیار دردناک و آسیبزا است، تقریبا همیشه با تسکین قابل توجه فشار و درد همراه است. در یک فرد سالم مبتلا به AOM ساده، به احتمال زیاد سیستم دفاعی بدن عفونت را برطرف میکند و پرده صماخ تقریبا همیشه بهبود مییابد. راهکاری برای AOM شدید که در آن مسکّنها قادر به کنترل درد گوش نیستند، انجام تیمپانوسنتز (tympanocentesis) است. تیمپانوسنتز به معنی آسپیراسیون سوزنی از طریق پرده صماخ برای کاهش درد گوش و شناسایی ارگانیسم(های) عاملایجاد کننده عفونت است.
از دست دادن شنوایی[ویرایش]
کودکان مبتلا به اپیزودهای مکرر AOM و آنهایی که دچار OME یا CSOM هستند، در معرض خطر بیشتری برای ابتلا به ناشنوایی هدایتی و حسی-عصبی هستند. در سراسر جهان تقریباً 141 میلیون نفر (2.1 درصد از جمعیت) درگیر ناشنوایی خفیف ناشی از اوتیت میانی هستند.[۷۳] این مشکل در مردان (2.3 درصد) شایعتر از زنان (1.8 درصد) است.[۷۳]
این کاهش شنوایی عمدتاً به دلیل وجود مایع در گوش میانی یا پارگی پرده صماخ است. طولانی شدن دوره اوتیت میانی با عوارض استخوانچهای همراه است و به همراه سوراخ شدن دائمی پرده صماخ، در شدت بیماری و کاهش شنوایی نقش دارد. در صورت وجود کلستئاتوم یا بافت گرانوله در گوش میانی، میزان کاهش شنوایی و تخریب استخوانچهای حتی بیشتر خواهد شد.[۷۴]
دورههای کاهش شنوایی هدایتی ناشی از اوتیت میانی ممکن است تأثیر مخربی بر رشد گفتار در کودکان داشته باشند.[۷۵][۷۶][۷۷] برخی از مطالعات، اوتیت میانی را با مشکلات یادگیری، اختلالات توجه و مشکلات سازگاری اجتماعی مرتبط میدانند.[۷۸] علاوه براین، ثابت شده است که افراد مبتلا به اوتیت میانی در مقایسه با افراد با شنوایی طبیعی، بیشتر دچار اختلالات مرتبط با افسردگی/اضطراب هستند.[۷۹] هنگامی که عفونتها برطرف میشوند و آستانههای شنوایی به حالت عادی باز میگردند، اوتیت میانی دوران کودکی همچنان ممکن است باعث آسیب جزئی و غیرقابل برگشت به گوش میانی و حلزون گوش شود.[۸۰] تحقیقات بیشتری در مورد اهمیت غربالگری همه کودکان زیر 4 سال از نظر OME باید انجام شود.[۷۶]
همهگیرشناسی (اپیدمیولوژی)[ویرایش]
AOM در دوران کودکی بسیار شایع است.این بیماری شایعترین وضعیتی است که مراقبتهای پزشکی برای کودکان زیر پنج سال در ایالات متحده ارائه میشود.[۱۹] سالانه 11 درصد از افراد (709 میلیون مورد) به AOM مبتلا میشوند که نیمی ازاین موارد در کودکان زیر پنج سال رخ میدهد[۱۴] CSOM حدود 5 درصد یا 31 میلیون از کل موارد را درگیر میکند که ازاین میان، سالانه 22.6 درصد موارد در کودکان زیر پنج سال رخ میدهد[۱۴] اوتیت میانی منجر به 2,400 مورد مرگومیر در سال 2013 شد کهاین رقم نسبت به سال 1990 با 4,900 مورد مرگومیر، کاهش یافته است.[۱۷]
بومیان استرالیایی دچار میزان بالایی از کمشنوایی هدایتی هستند که عمدتاً به دلیل شیوع گسترده بیماری گوش میانی در سنین پایین در جوامع بومی است. کودکان بومی استرالیایی به طور متوسط در دوران کودکی به مدت دو سال و نیم درگیر بیماری گوش میانی هستند، در حالی کهاین مدت برای کودکان غیر بومی سه ماه است. عدم درماناین بیماری میتواند منجر به از دست دادن دائمی شنوایی شود.[۸۱] بروز بیشتر ناشنوایی به نوبه خود به نتایج ضعیف اجتماعی، تحصیلی و عاطفی در کودکان درگیر منجر میشود.این کودکان با بزرگ شدن و ورود به سنین بزرگسالی، به احتمال بیشتری با مشکلات اشتغال روبرو شده و درگیر سیستم عدالت کیفری میشوند. تحقیقات انجام شده در سال 2012 نشان داد که از هر 10 زندانی بومی در قلمرو شمالی، 9 نفر دچار کاهش شنوایی قابل توجه هستند.[۸۲] اندرو بوچر (Andrew Butcher)این فرضیه را مطرح کرده است که فقدان اصوات سایشی (fricatives) و فهرستهای آوایی غیرمعمول در زبانهای استرالیایی، ممکن است به دلیل وجود بسیار زیاد عفونت گوش میانی و در نتیجه، کاهش شنوایی در جمعیت آنها باشد. افراد مبتلا به کمشنوایی اغلب در تشخیص مصوتهای (vowels) مختلف و شنیدن اصوات سایشی و تمایزات واک (voicing contrasts) مشکل دارند. بنابراین به نظر میرسد که زبانهای بومی استرالیا، شباهتهایی با الگوی گفتار افراد کمشنوا نشان میدهند و از آن دسته از اصوات و تمایزاتی که تشخیص آنها برای افرادی که در دوران کودکی دچار کاهش شنوایی شدهاند دشوار است، پرهیز میکنند. در عین حال، زبانهای استرالیایی از آن دسته تمایزات، برای مثال تمایزات مخرج حروف، که درک آنها برای افراد با افت شنوایی ناشی از عفونت گوش میانی آسانتر است، به طور کامل بهره میبرند..[۸۳] این فرضیه از لحاظ تاریخی، تطبیقی، آماری و پزشکی مورد چالش قرار گرفته است.[۸۴]
ریشهشناسی[ویرایش]
اصطلاح اوتیت مدیا (otitis media) از ترکیب دو واژه اوتیت، در زبان یونانی باستان به معنای «التهاب گوش» و مدیا، کلمهای در زبان لاتین به معنای «میانی» تشکیل شده است.
References[ویرایش]
- ↑ ۱٫۰۰ ۱٫۰۱ ۱٫۰۲ ۱٫۰۳ ۱٫۰۴ ۱٫۰۵ ۱٫۰۶ ۱٫۰۷ ۱٫۰۸ ۱٫۰۹ ۱٫۱۰ ۱٫۱۱ ۱٫۱۲ ۱٫۱۳ ۱٫۱۴ ۱٫۱۵ ۱٫۱۶ ۱٫۱۷ ۱٫۱۸ ۱٫۱۹ ۱٫۲۰ ۱٫۲۱ ۱٫۲۲ ۱٫۲۳ ۱٫۲۴ Lieberthal AS, Carroll AE, Chonmaitree T, Ganiats TG, Hoberman A, Jackson MA, Joffe MD, Miller DT, Rosenfeld RM, Sevilla XD, Schwartz RH, Thomas PA, Tunkel DE (March 2013). "The diagnosis and management of acute otitis media". Pediatrics. 131 (3): e964–999. doi:10.1542/peds.2012-3488. PMID 23439909.
- ↑ ۲٫۰ ۲٫۱ ۲٫۲ Qureishi A, Lee Y, Belfield K, Birchall JP, Daniel M (January 2014). "Update on otitis media – prevention and treatment". Infection and Drug Resistance. 7: 15–24. doi:10.2147/IDR.S39637. PMC 3894142. PMID 24453496.
- ↑ ۳٫۰ ۳٫۱ ۳٫۲ ۳٫۳ "Ear Infections". cdc.gov. September 30, 2013. Archived from the original on 19 February 2015. Retrieved 14 February 2015.
- ↑ ۴٫۰۰ ۴٫۰۱ ۴٫۰۲ ۴٫۰۳ ۴٫۰۴ ۴٫۰۵ ۴٫۰۶ ۴٫۰۷ ۴٫۰۸ ۴٫۰۹ ۴٫۱۰ ۴٫۱۱ ۴٫۱۲ ۴٫۱۳ Minovi A, Dazert S (2014). "Diseases of the middle ear in childhood". GMS Current Topics in Otorhinolaryngology, Head and Neck Surgery. 13: Doc11. doi:10.3205/cto000114. PMC 4273172. PMID 25587371.
- ↑ Vos T, Allen C, Arora M, Barber RM, Bhutta ZA, Brown A, et al. (GBD 2015 Disease and Injury Incidence and Prevalence Collaborators) (October 2016). "Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1545–1602. doi:10.1016/S0140-6736(16)31678-6. PMC 5055577. PMID 27733282.
- ↑ ۶٫۰ ۶٫۱ Wang H, Naghavi M, Allen C, Barber RM, Bhutta ZA, Carter A, et al. (GBD 2015 Mortality and Causes of Death Collaborators) (October 2016). "Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015". Lancet. 388 (10053): 1459–1544. doi:10.1016/s0140-6736(16)31012-1. PMC 5388903. PMID 27733281.
- ↑ Emmett SD, Kokesh J, Kaylie D (November 2018). "Chronic Ear Disease". The Medical Clinics of North America. 102 (6): 1063–1079. doi:10.1016/j.mcna.2018.06.008. PMID 30342609. S2CID 53045631.
- ↑ Ruben, Robert J; Schwartz, Richard (February 1999). "Necessity versus sufficiency: the role of input in language acquisition". International Journal of Pediatric Otorhinolaryngology (به انگلیسی). 47 (2): 137–140. doi:10.1016/S0165-5876(98)00132-3. PMID 10206361. Archived from the original on 2018-06-14. Retrieved 2021-09-27.
- ↑ "Ear disease in Aboriginal and Torres Strait Islander children" (PDF). AIHW. Archived from the original (PDF) on 17 February 2017. Retrieved 12 May 2017.
- ↑ Coker TR, Chan LS, Newberry SJ, Limbos MA, Suttorp MJ, Shekelle PG, Takata GS (November 2010). "Diagnosis, microbial epidemiology, and antibiotic treatment of acute otitis media in children: a systematic review". JAMA. 304 (19): 2161–2169. doi:10.1001/jama.2010.1651. PMID 21081729.
- ↑ ۱۱٫۰ ۱۱٫۱ ۱۱٫۲ "Otitis Media: Physician Information Sheet (Pediatrics)". cdc.gov. November 4, 2013. Archived from the original on 10 September 2015. Retrieved 14 February 2015.
- ↑ ۱۲٫۰ ۱۲٫۱ ۱۲٫۲ ۱۲٫۳ Venekamp, Roderick P.; Sanders, Sharon L.; Glasziou, Paul P.; Rovers, Maroeska M. (2023-11-15). "Antibiotics for acute otitis media in children". The Cochrane Database of Systematic Reviews. 11 (11): CD000219. doi:10.1002/14651858.CD000219.pub5. ISSN 1469-493X. PMC 10646935. PMID 37965923.
- ↑ Venekamp RP, Burton MJ, van Dongen TM, van der Heijden GJ, van Zon A, Schilder AG (June 2016). "Antibiotics for otitis media with effusion in children". The Cochrane Database of Systematic Reviews. 2016 (6): CD009163. doi:10.1002/14651858.CD009163.pub3. PMC 7117560. PMID 27290722.
- ↑ ۱۴٫۰ ۱۴٫۱ ۱۴٫۲ ۱۴٫۳ ۱۴٫۴ ۱۴٫۵ ۱۴٫۶ ۱۴٫۷ Monasta L, Ronfani L, Marchetti F, Montico M, Vecchi Brumatti L, Bavcar A, Grasso D, Barbiero C, Tamburlini G (2012). "Burden of disease caused by otitis media: systematic review and global estimates". PLOS ONE. 7 (4): e36226. Bibcode:2012PLoSO...736226M. doi:10.1371/journal.pone.0036226. PMC 3340347. PMID 22558393.
- ↑ ۱۵٫۰ ۱۵٫۱ ۱۵٫۲ Vos T, Barber RM, Bell B, Bertozzi-Villa A, Biryukov S, Bolliger I, et al. (Global Burden of Disease Study 2013 Collaborators) (August 2015). "Global, regional, and national incidence, prevalence, and years lived with disability for 301 acute and chronic diseases and injuries in 188 countries, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. 386 (9995): 743–800. doi:10.1016/s0140-6736(15)60692-4. PMC 4561509. PMID 26063472.
- ↑ Erasmus, Theresa (2012-09-17). "Chronic suppurative otitis media". Continuing Medical Education. 30 (9): 335–336–336. ISSN 2078-5143. Archived from the original on 2020-10-20. Retrieved 2019-08-07.
- ↑ ۱۷٫۰ ۱۷٫۱ GBD 2013 Mortality Causes of Death Collaborators (January 2015). "Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013". Lancet. 385 (9963): 117–171. doi:10.1016/S0140-6736(14)61682-2. PMC 4340604. PMID 25530442.
{{cite journal}}:|author1=has generic name (help) - ↑ Bluestone CD (2005). Eustachian tube: structure, function, role in otitis media. Hamilton, London: BC Decker. pp. 1–219. ISBN 978-1-55009-066-6.
- ↑ ۱۹٫۰ ۱۹٫۱ ۱۹٫۲ Donaldson, John D. "Acute Otitis Media". Medscape. Archived from the original on 28 March 2013. Retrieved 17 March 2013.
- ↑ Laine MK, Tähtinen PA, Ruuskanen O, Huovinen P, Ruohola A (May 2010). "Symptoms or symptom-based scores cannot predict acute otitis media at otitis-prone age". Pediatrics. 125 (5): e1154–61. doi:10.1542/peds.2009-2689. PMID 20368317. S2CID 709374.
- ↑ Shaikh N, Hoberman A, Kaleida PH, Ploof DL, Paradise JL (May 2010). "Videos in clinical medicine. Diagnosing otitis media – otoscopy and cerumen removal". The New England Journal of Medicine. 362 (20): e62. doi:10.1056/NEJMvcm0904397. PMID 20484393.
- ↑ Patel MM, Eisenberg L, Witsell D, Schulz KA (October 2008). "Assessment of acute otitis externa and otitis media with effusion performance measures in otolaryngology practices". Otolaryngology–Head and Neck Surgery. 139 (4): 490–494. doi:10.1016/j.otohns.2008.07.030. PMID 18922333. S2CID 24036039.
- ↑ Shaikh N, Hoberman A, Rockette HE, Kurs-Lasky M (March 28, 2012). "Development of an algorithm for the diagnosis of otitis media" (PDF). Academic Pediatrics (Submitted manuscript). 12 (3): 214–218. doi:10.1016/j.acap.2012.01.007. PMID 22459064. Archived (PDF) from the original on October 26, 2020. Retrieved November 3, 2018.
- ↑ Roberts DB (April 1980). "The etiology of bullous myringitis and the role of mycoplasmas in ear disease: a review". Pediatrics. 65 (4): 761–766. doi:10.1542/peds.65.4.761. PMID 7367083. S2CID 31536385.
- ↑ Benninger MS (March 2008). "Acute bacterial rhinosinusitis and otitis media: changes in pathogenicity following widespread use of pneumococcal conjugate vaccine". Otolaryngology–Head and Neck Surgery. 138 (3): 274–278. doi:10.1016/j.otohns.2007.11.011. PMID 18312870. S2CID 207300175.
- ↑ "Glue Ear". NHS Choices. Department of Health. Archived from the original on 13 November 2012. Retrieved 3 November 2012.
- ↑ ۲۷٫۰ ۲۷٫۱ Rosenfeld RM, Culpepper L, Yawn B, Mahoney MC (June 2004). "Otitis media with effusion clinical practice guideline". American Family Physician. 69 (12): 2776, 2778–2779. PMID 15222643.
- ↑ "Otitis media with effusion: MedlinePlus Medical Encyclopedia". U.S. National Library of Medicine. Archived from the original on 17 February 2017. Retrieved 17 February 2017.
- ↑ Owen MJ, Baldwin CD, Swank PR, Pannu AK, Johnson DL, Howie VM (November 1993). "Relation of infant feeding practices, cigarette smoke exposure, and group child care to the onset and duration of otitis media with effusion in the first two years of life". The Journal of Pediatrics. 123 (5): 702–711. doi:10.1016/S0022-3476(05)80843-1. PMID 8229477.
- ↑ ۳۰٫۰ ۳۰٫۱ ۳۰٫۲ Acuin J, WHO Dept. of Child and Adolescent Health and Development, WHO Programme for the Prevention of Blindness and Deafness (2004). Chronic suppurative otitis media : burden of illness and management options. Geneve: World Health Organization. hdl:10665/42941. ISBN 978-92-4-159158-4.
- ↑ ۳۱٫۰ ۳۱٫۱ Lawrence, Ruth (2016). Breastfeeding : a guide for the medical profession, 8th edition. Philadelphia, PA: Elsevier. pp. 216–217. ISBN 978-0-323-35776-0.
- ↑ ۳۲٫۰ ۳۲٫۱ Fortanier, Alexandre C.; Venekamp, Roderick P.; Boonacker, Chantal Wb; Hak, Eelko; Schilder, Anne Gm; Sanders, Elisabeth Am; Damoiseaux, Roger Amj (28 May 2019). "Pneumococcal conjugate vaccines for preventing acute otitis media in children". The Cochrane Database of Systematic Reviews. 5 (5): CD001480. doi:10.1002/14651858.CD001480.pub5. ISSN 1469-493X. PMC 6537667. PMID 31135969.
- ↑ ۳۳٫۰ ۳۳٫۱ ۳۳٫۲ Norhayati MN, Ho JJ, Azman MY (October 2017). "Influenza vaccines for preventing acute otitis media in infants and children". The Cochrane Database of Systematic Reviews. 2017 (10): CD010089. doi:10.1002/14651858.CD010089.pub3. PMC 6485791. PMID 29039160.
- ↑ Rovers MM, Schilder AG, Zielhuis GA, Rosenfeld RM (February 2004). "Otitis media". Lancet. 363 (9407): 465–473. doi:10.1016/S0140-6736(04)15495-0. PMID 14962529. S2CID 30439271.
- ↑ Pukander J, Luotonen J, Timonen M, Karma P (1985). "Risk factors affecting the occurrence of acute otitis media among 2–3-year-old urban children". Acta Oto-Laryngologica. 100 (3–4): 260–265. doi:10.3109/00016488509104788. PMID 4061076.
- ↑ Etzel RA (February 1987). "Smoke and ear effusions". Pediatrics. 79 (2): 309–311. doi:10.1542/peds.79.2.309a. PMID 3808812. S2CID 1350590.
- ↑ Rovers MM, Numans ME, Langenbach E, Grobbee DE, Verheij TJ, Schilder AG (August 2008). "Is pacifier use a risk factor for acute otitis media? A dynamic cohort study". Family Practice. 25 (4): 233–236. doi:10.1093/fampra/cmn030. PMID 18562333.
- ↑ Leach AJ, Morris PS (October 2006). Leach AJ (ed.). "Antibiotics for the prevention of acute and chronic suppurative otitis media in children". The Cochrane Database of Systematic Reviews (4): CD004401. doi:10.1002/14651858.CD004401.pub2. PMID 17054203.
- ↑ Azarpazhooh A, Lawrence HP, Shah PS (August 2016). "Xylitol for preventing acute otitis media in children up to 12 years of age". The Cochrane Database of Systematic Reviews. 2016 (8): CD007095. doi:10.1002/14651858.CD007095.pub3. PMC 8485974. PMID 27486835.

- ↑ Gulani A, Sachdev HS (June 2014). "Zinc supplements for preventing otitis media". The Cochrane Database of Systematic Reviews. 2014 (6): CD006639. doi:10.1002/14651858.CD006639.pub4. PMC 9392835. PMID 24974096.
- ↑ Scott, Anna M; Clark, Justin; Julien, Blair; Islam, Farhana; Roos, Kristian; Grimwood, Keith; Little, Paul; Del Mar, Chris B (18 June 2019). "Probiotics for preventing acute otitis media in children". Cochrane Database of Systematic Reviews. 2019 (6): CD012941. doi:10.1002/14651858.CD012941.pub2. PMC 6580359. PMID 31210358.
- ↑ de Sévaux, JLH; Damoiseaux, RA; van de Pol, AC; Lutje, V; Hay, AD; Little, P; Schilder, AG; Venekamp, RP (18 August 2023). "Paracetamol (acetaminophen) or non-steroidal anti-inflammatory drugs, alone or combined, for pain relief in acute otitis media in children". The Cochrane Database of Systematic Reviews. 2023 (8): CD011534. doi:10.1002/14651858.CD011534.pub3. PMC 10436353. PMID 37594020.
- ↑ Sattout A (February 2008). "Best evidence topic reports. Bet 1. The role of topical analgesia in acute otitis media". Emergency Medicine Journal. 25 (2): 103–4. doi:10.1136/emj.2007.056648. PMID 18212148. S2CID 34753900.
- ↑ Coleman C, Moore M (July 2008). Coleman C (ed.). "Decongestants and antihistamines for acute otitis media in children". The Cochrane Database of Systematic Reviews (3): CD001727. doi:10.1002/14651858.CD001727.pub4. PMID 18646076. (Retracted. If this is intentional, please replace
{{Retracted}}with{{Retracted|intentional=yes}}.) - ↑ Thompson M, Vodicka TA, Blair PS, Buckley DI, Heneghan C, Hay AD (December 2013). "Duration of symptoms of respiratory tract infections in children: systematic review". BMJ. 347: f7027. doi:10.1136/bmj.f7027. PMC 3898587. PMID 24335668.
- ↑ Principi N, Bianchini S, Baggi E, Esposito S (February 2013). "No evidence for the effectiveness of systemic corticosteroids in acute pharyngitis, community-acquired pneumonia and acute otitis media". European Journal of Clinical Microbiology & Infectious Diseases. 32 (2): 151–60. doi:10.1007/s10096-012-1747-y. PMC 7087613. PMID 22993127.
- ↑ Ranakusuma RW, Pitoyo Y, Safitri ED, Thorning S, Beller EM, Sastroasmoro S, Del Mar CB (March 2018). "Systemic corticosteroids for acute otitis media in children" (PDF). The Cochrane Database of Systematic Reviews. 2018 (3): CD012289. doi:10.1002/14651858.CD012289.pub2. PMC 6492450. PMID 29543327. Archived (PDF) from the original on 2020-10-30. Retrieved 2019-12-16.
- ↑ Venekamp, Roderick P.; Sanders, Sharon L.; Glasziou, Paul P.; Rovers, Maroeska M. (2023-11-15). "Antibiotics for acute otitis media in children". The Cochrane Database of Systematic Reviews. 11 (11): CD000219. doi:10.1002/14651858.CD000219.pub5. ISSN 1469-493X. PMC 10646935. PMID 37965923.
- ↑ Verschuur HP, de Wever WW, van Benthem PP (2004). "Antibiotic prophylaxis in clean and clean-contaminated ear surgery". The Cochrane Database of Systematic Reviews. 2010 (3): CD003996. doi:10.1002/14651858.CD003996.pub2. PMC 9037065. PMID 15266512.
- ↑ Coon ER, Quinonez RA, Morgan DJ, Dhruva SS, Ho T, Money N, Schroeder AR (April 2019). "2018 Update on Pediatric Medical Overuse: A Review". JAMA Pediatrics. 173 (4): 379–384. doi:10.1001/jamapediatrics.2018.5550. PMID 30776069. S2CID 73495617.
- ↑ Thanaviratananich S, Laopaiboon M, Vatanasapt P (December 2013). "Once or twice daily versus three times daily amoxicillin with or without clavulanate for the treatment of acute otitis media". The Cochrane Database of Systematic Reviews. 12 (12): CD004975. doi:10.1002/14651858.CD004975.pub3. PMC 10960641. PMID 24338106.
- ↑ Kozyrskyj A, Klassen TP, Moffatt M, Harvey K (September 2010). "Short-course antibiotics for acute otitis media". The Cochrane Database of Systematic Reviews. 2010 (9): CD001095. doi:10.1002/14651858.CD001095.pub2. PMC 7052812. PMID 20824827.
- ↑ Hum SW, Shaikh KJ, Musa SS, Shaikh N (December 2019). "Adverse Events of Antibiotics Used to Treat Acute Otitis Media in Children: A Systematic Meta-Analysis". The Journal of Pediatrics. 215: 139–143.e7. doi:10.1016/j.jpeds.2019.08.043. PMID 31561959. S2CID 203580952.
- ↑ ۵۴٫۰ ۵۴٫۱ ۵۴٫۲ Venekamp RP, Mick P, Schilder AG, Nunez DA (May 2018). "Grommets (ventilation tubes) for recurrent acute otitis media in children". The Cochrane Database of Systematic Reviews. 5 (6): CD012017. doi:10.1002/14651858.CD012017.pub2. PMC 6494623. PMID 29741289.
- ↑ ۵۵٫۰ ۵۵٫۱ Steele DW, Adam GP, Di M, Halladay CH, Balk EM, Trikalinos TA (June 2017). "Effectiveness of Tympanostomy Tubes for Otitis Media: A Meta-analysis". Pediatrics. 139 (6): e20170125. doi:10.1542/peds.2017-0125. PMID 28562283.
- ↑ ۵۶٫۰ ۵۶٫۱ Browning GG, Rovers MM, Williamson I, Lous J, Burton MJ (October 2010). "Grommets (ventilation tubes) for hearing loss associated with otitis media with effusion in children". The Cochrane Database of Systematic Reviews (10): CD001801. doi:10.1002/14651858.CD001801.pub3. PMID 20927726. S2CID 43568574.
- ↑ ۵۷٫۰ ۵۷٫۱ ۵۷٫۲ ۵۷٫۳ American Academy of Otolaryngology–Head and Neck Surgery, "Five Things Physicians and Patients Should Question" (PDF), Choosing Wisely: an initiative of the ABIM Foundation, American Academy of Otolaryngology–Head and Neck Surgery, archived (PDF) from the original on May 13, 2015, retrieved August 1, 2013, which cites
- Rosenfeld RM, Schwartz SR, Pynnonen MA, Tunkel DE, Hussey HM, Fichera JS, Grimes AM, Hackell JM, Harrison MF, Haskell H, Haynes DS, Kim TW, Lafreniere DC, LeBlanc K, Mackey WL, Netterville JL, Pipan ME, Raol NP, Schellhase KG (July 2013). "Clinical practice guideline: Tympanostomy tubes in children". Otolaryngology–Head and Neck Surgery. 149 (1 Suppl): S1–35. doi:10.1177/0194599813487302. PMID 23818543.
- ↑ ۵۸٫۰ ۵۸٫۱ ۵۸٫۲ Rosenfeld RM, Shin JJ, Schwartz SR, Coggins R, Gagnon L, Hackell JM, Hoelting D, Hunter LL, Kummer AW, Payne SC, Poe DS, Veling M, Vila PM, Walsh SA, Corrigan MD (February 2016). "Clinical Practice Guideline: Otitis Media with Effusion (Update)". Otolaryngology–Head and Neck Surgery. 154 (1 Suppl): S1–S41. doi:10.1177/0194599815623467. PMID 26832942. S2CID 33459167. Archived from the original on 2019-03-06. Retrieved 2019-03-05.
- ↑ Wallace IF, Berkman ND, Lohr KN, Harrison MF, Kimple AJ, Steiner MJ (February 2014). "Surgical treatments for otitis media with effusion: a systematic review". Pediatrics. 133 (2): 296–311. doi:10.1542/peds.2013-3228. PMID 24394689. S2CID 2355197.
- ↑ Rosenfeld RM, Schwartz SR, Pynnonen MA, Tunkel DE, Hussey HM, Fichera JS, Grimes AM, Hackell JM, Harrison MF, Haskell H, Haynes DS, Kim TW, Lafreniere DC, LeBlanc K, Mackey WL, Netterville JL, Pipan ME, Raol NP, Schellhase KG (July 2013). "Clinical practice guideline: Tympanostomy tubes in children". Otolaryngology–Head and Neck Surgery. 149 (1 Suppl): S1-35. doi:10.1177/0194599813487302. PMID 23818543.
- ↑ ۶۱٫۰ ۶۱٫۱ Griffin G, Flynn CA (September 2011). "Antihistamines and/or decongestants for otitis media with effusion (OME) in children". The Cochrane Database of Systematic Reviews. 2011 (9): CD003423. doi:10.1002/14651858.CD003423.pub3. PMC 7170417. PMID 21901683.
- ↑ Simpson SA, Lewis R, van der Voort J, Butler CC (May 2011). "Oral or topical nasal steroids for hearing loss associated with otitis media with effusion in children". The Cochrane Database of Systematic Reviews. 2011 (5): CD001935. doi:10.1002/14651858.CD001935.pub3. PMC 9829244. PMID 21563132.
- ↑ Blanshard JD, Maw AR, Bawden R (June 1993). "Conservative treatment of otitis media with effusion by autoinflation of the middle ear". Clinical Otolaryngology and Allied Sciences. 18 (3): 188–92. doi:10.1111/j.1365-2273.1993.tb00827.x. PMID 8365006.
- ↑ Perera R, Glasziou PP, Heneghan CJ, McLellan J, Williamson I (May 2013). "Autoinflation for hearing loss associated with otitis media with effusion". The Cochrane Database of Systematic Reviews (5): CD006285. doi:10.1002/14651858.CD006285.pub2. PMID 23728660.
- ↑ van den Aardweg MT, Schilder AG, Herkert E, Boonacker CW, Rovers MM (January 2010). "Adenoidectomy for otitis media in children". The Cochrane Database of Systematic Reviews (1): CD007810. doi:10.1002/14651858.CD007810.pub2. PMID 20091650.
- ↑ ۶۶٫۰ ۶۶٫۱ Brennan-Jones CG, Head K, Chong LY, Burton MJ, Schilder AG, Bhutta MF, et al. (Cochrane ENT Group) (January 2020). "Topical antibiotics for chronic suppurative otitis media". The Cochrane Database of Systematic Reviews. 1 (1): CD013051. doi:10.1002/14651858.CD013051.pub2. PMC 6956124. PMID 31896168.
- ↑ Head K, Chong LY, Bhutta MF, Morris PS, Vijayasekaran S, Burton MJ, Schilder AG, Brennan-Jones CG (January 2020). Cochrane ENT Group (ed.). "Topical antiseptics for chronic suppurative otitis media". The Cochrane Database of Systematic Reviews. 1 (1): CD013055. doi:10.1002/14651858.CD013055.pub2. PMC 6956662. PMID 31902140.
- ↑ Head K, Chong LY, Bhutta MF, Morris PS, Vijayasekaran S, Burton MJ, Schilder AG, Brennan-Jones CG, et al. (Cochrane ENT Group) (January 2020). "Antibiotics versus topical antiseptics for chronic suppurative otitis media". The Cochrane Database of Systematic Reviews. 1 (11): CD013056. doi:10.1002/14651858.CD013056.pub2. PMC 6956626. PMID 31902139.
- ↑ Jacobs J, Springer DA, Crothers D (February 2001). "Homeopathic treatment of acute otitis media in children: a preliminary randomized placebo-controlled trial". The Pediatric Infectious Disease Journal. 20 (2): 177–183. doi:10.1097/00006454-200102000-00012. PMID 11224838.
- ↑ Pratt-Harrington D (October 2000). "Galbreath technique: a manipulative treatment for otitis media revisited". The Journal of the American Osteopathic Association. 100 (10): 635–9. doi:10.7556/jaoa.2000.100.10.635 (inactive 2024-03-21). PMID 11105452. S2CID 245177279. Archived from the original on 2023-05-24. Retrieved 2023-05-24.
{{cite journal}}: CS1 maint: DOI inactive as of مارس 2024 (link) - ↑ Bronfort G, Haas M, Evans R, Leininger B, Triano J (February 2010). "Effectiveness of manual therapies: the UK evidence report". Chiropractic & Osteopathy. 18 (1): 3. doi:10.1186/1746-1340-18-3. PMC 2841070. PMID 20184717.
- ↑ Jung TT, Alper CM, Hellstrom SO, Hunter LL, Casselbrant ML, Groth A, Kemaloglu YK, Kim SG, Lim D, Nittrouer S, Park KH, Sabo D, Spratley J (April 2013). "Panel 8: Complications and sequelae". Otolaryngology–Head and Neck Surgery. 148 (4 Suppl): E122–143. doi:10.1177/0194599812467425. PMID 23536529. S2CID 206466859.
- ↑ ۷۳٫۰ ۷۳٫۱ Vos T, Flaxman AD, Naghavi M, Lozano R, Michaud C, Ezzati M, et al. (December 2012). "Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. 380 (9859): 2163–96. doi:10.1016/S0140-6736(12)61729-2. PMC 6350784. PMID 23245607.
- ↑ da Costa SS, Rosito LP, Dornelles C (February 2009). "Sensorineural hearing loss in patients with chronic otitis media". European Archives of Oto-Rhino-Laryngology. 266 (2): 221–4. doi:10.1007/s00405-008-0739-0. hdl:10183/125807. PMID 18629531. S2CID 2932807.
- ↑ Roberts K (June 1997). "A preliminary account of the effect of otitis media on 15-month-olds' categorization and some implications for early language learning". Journal of Speech, Language, and Hearing Research. 40 (3): 508–18. doi:10.1044/jslhr.4003.508. PMID 9210110.
- ↑ ۷۶٫۰ ۷۶٫۱ Simpson SA, Thomas CL, van der Linden MK, Macmillan H, van der Wouden JC, Butler C (January 2007). "Identification of children in the first four years of life for early treatment for otitis media with effusion". The Cochrane Database of Systematic Reviews. 2010 (1): CD004163. doi:10.1002/14651858.CD004163.pub2. PMC 8765114. PMID 17253499.
- ↑ Macfadyen, C. A.; Acuin, J. M.; Gamble, C. (2005-10-19). "Topical antibiotics without steroids for chronically discharging ears with underlying eardrum perforations". The Cochrane Database of Systematic Reviews. 2005 (4): CD004618. doi:10.1002/14651858.CD004618.pub2. ISSN 1469-493X. PMC 6669264. PMID 16235370.
- ↑ Bidadi S, Nejadkazem M, Naderpour M (November 2008). "The relationship between chronic otitis media-induced hearing loss and the acquisition of social skills". Otolaryngology–Head and Neck Surgery. 139 (5): 665–70. doi:10.1016/j.otohns.2008.08.004. PMID 18984261. S2CID 37667672.
- ↑ Gouma P, Mallis A, Daniilidis V, Gouveris H, Armenakis N, Naxakis S (January 2011). "Behavioral trends in young children with conductive hearing loss: a case-control study". European Archives of Oto-Rhino-Laryngology. 268 (1): 63–6. doi:10.1007/s00405-010-1346-4. PMID 20665042. S2CID 24611204.
- ↑ Yilmaz S, Karasalihoglu AR, Tas A, Yagiz R, Tas M (February 2006). "Otoacoustic emissions in young adults with a history of otitis media". The Journal of Laryngology and Otology. 120 (2): 103–7. doi:10.1017/S0022215105004871. PMID 16359151. S2CID 23668097.
- ↑ "Damien Howard & Dianne Hampton, "Ear disease and Aboriginal families," Aboriginal and Islander Health Worker Journal, July-August 2006, 30 (4) p.9". Archived from the original on 2023-10-16. Retrieved 2023-09-06.
- ↑ "Farah Farouque, "Hearing loss hits NT indigenous inmates," The Age, 5 March 2012". 4 March 2012. Archived from the original on 6 September 2023. Retrieved 6 September 2023.
- ↑ Butcher 2018.
- ↑ Fergus, Anelisa (2019). Lend Me Your Ears: Otitis Media and Aboriginal Australian languages (PDF) (BA). Archived (PDF) from the original on 2023-10-10. Retrieved 2023-09-06.
- Butcher, Andrew R. (2018). "The special nature of Australian phonologies: Why auditory constraints on human language sound systems are not universal". Proceedings of Meetings on Acoustics. 176th Meeting of Acoustical Society of America. 177th Meeting of the Acoustical Society of America. Vol. 35. Acoustical Society of America. p. 060004. doi:10.1121/2.0001004.
External links[ویرایش]
- Neff MJ (June 2004). "AAP, AAFP, AAO-HNS release guideline on diagnosis and management of otitis media with effusion". American Family Physician. 69 (12): 2929–2931. PMID 15222658.
